С медицинской точки зрения периоперационный риск — это многофакторное понятие, характеризующее вероятность развития неблагоприятного исхода (летального исхода, развитие осложнения) в течение определенного периода после операции или во время операции.
Для чего нужна точная оценка периоперационного риска? Во-первых, это помогает лучше информировать пациентов о необходимости и оправданности тех или иных решений в периоперационный период. Во-вторых, оценка периоперационного риска может помочь определить необходимость в дополнительном обследовании, предоперационной оценке легочной функции, стресс-тестах для оценки состояния сердечно-сосудистой системы и т. д. В европейских руководящих принципах оценка функционального состояния пациента является ключевым фактором, определяющим, рекомендуется ли дальнейшее специализированное предоперационное кардиологическое обследование [1]. В частности, показано, что пациенты, функциональные возможности которых были более 4 метаболических единиц при объективном тестировании, имели более низкий периоперационный риск [2].
В-третьих, информация о риске может помочь определиться с тактикой периоперационного ведения. Обсервационные исследования показали, что периоперационное применение бета-блокаторов связано со снижением частоты осложнений у пациентов с более высоким сердечно-сосудистым риском, в то время как у лиц с низким риском может даже увеличить вероятность их развития [3, 4].
В-четвертых, информация о рисках может помочь указать требуемый уровень периоперационного мониторинга, а также то, требуется ли применение инвазивного контроля гемодинамики или перевод в отделение интенсивной терапии. Роль оценки периоперационного риска в выборе стратегии послеоперационного ведения является особенно важной, поскольку лечение в отделении реанимации является дорогостоящим, а свободные реанимационные койки — дефицитом. Расширенный и целенаправленный послеоперационный мониторинг способствует более раннему выявлению и своевременному лечению осложнений, что позволяет улучшить результат лечения пациентов высокого риска [5]. Информация о риске неблагоприятных событий также может быть полезной для сравнения показателей деятельности отдельных специалистов и клиник [6, 7].
В настоящее время наиболее распространены два подхода к оценке риска: выделение группы пациентов с высоким риском летального исхода и пациентов с высоким риском развития осложнений (табл. 1).
| Таблица 1. Критерии исходов хирургического лечения, детерминирующие высокий периоперационный риск | |
| Исход | Примеры |
|---|---|
| Летальный исход | Летальный исход во время анестезии Суточная летальность Госпитальная летальность 30-дневная летальность 90-дневная летальность Летальность в течение 1 года |
| Осложнения | Существенные:
|
Традиционно внимание анестезиологов-реаниматологов приковано к риску летального исхода, связанного с оперативным лечением. Успехи современной анестезиологии позволили значительно снизить риск анестезии по сравнению с прошлым веком, однако уровень периоперационной внутрибольничной летальности после плановых операций на данный момент составляет в среднем около 0,5 % [8]. Weiser et al. [9] подсчитали, что более 313 миллионов взрослых пациентов во всем мире ежегодно подвергаются оперативным вмешательствам. Таким образом, количество летальных исходов может в результате составлять несколько миллионов каждый год. Несмотря на успехи современной анестезиологии и периоперационной медицины, летальный исход в связи с операцией и анестезией продолжает быть крайне актуальной проблемой, занимая третье место среди всех причин смерти [10].
В определении периоперационной летальности нет единого подхода, в частности, в различных исследованиях под этим понятием подразумевают летальный исход в разные сроки периоперационного периода (табл. 2). Подобные разночтения в понятии летальности создают трудности при сравнении данных различных исследований и ведут к потенциальным ошибкам в трактовке, поскольку летальность, ограниченная коротким сроком наблюдения, может не охватывать случаи, обусловленные отдаленными последствиями операции и анестезии, а долгосрочный летальный исход может быть вызван причинами, не связанными с проведенным лечением.
| Таблица 2. Временные характеристики периоперационной летальности | ||
| Срок летального исхода | Частота летальности,% | Источник |
|---|---|---|
| В ходе анестезии | 0,2 | [11] |
| В первые сутки | 2,2 | [12] |
| В течение 5 суток | 1,9 | [13] |
| В течение 6 суток | 0,6 | [14] |
| Госпитальная летальность | 4,0 | [15] |
| 30-дневная летальность | 4,0 | [16] |
| 90-дневная летальность | 5,8 | [17] |
| В течение двух лет | 5,5 | [18] |
Один из наиболее распространенных способов оценки периоперационного риска — шкала физического статуса ASA — основан на субъективном мнении врача относительно общего состояния здоровья пациента. Известно, что эта шкала в высокой степени субъективна и не включает хирургические риски [19]. Многочисленные исследования показали, однако, увеличение летальности с увеличением класса по ASA (табл. 3).
| Таблица 3. Влияние физического статуса на летальность | ||||
| Класс | Летальность, % | |||
|---|---|---|---|---|
| Госпитальная n = 6300 [20] |
7-дневная n = 897,733 [21] |
30-дневная n = 2,297,629 [22] |
30-дневная n = 1206 [17] |
|
| 1 | 0,1 | 0,26 | 0,02 | — |
| 2 | 0,7 | 0,77 | 0,14 | |
| 3 | 3,5 | 3,69 | 1,41 | 7,6 |
| 4 | 18,3 | 41,60 | 11,14 | |
| 5 | 93,3 | — | 50,87 | — |
В настоящее время на основании оценки физического статуса пациентов высокого риска выделяют эмпирически — с 3-го класса и выше. Анализ, представленный в таблице, показывает, что с ухудшением статуса до 3-го класса происходит скачкообразное увеличение летальности. Следует отметить, что применение указанной системы приводит к выделению значительной части пациентов (до 58 %) в группу высокого риска, летальность в которой составляет 7,7 % [17].
Работа Visnjevac [23] показала, что разделение классов на подклассы по наличию функциональной зависимости (способности к самообслуживанию и зависимости от посторонней помощи) значительно изменяет структуру летального исхода на всех этапах 10-летнего наблюдения, начиная с 1-го месяца. Таким образом, внутри одного класса популяция крайне неоднородна и риск находится под влиянием такого фактора, как функциональная зависимость.
Несмотря на свою субъективность и неоднородность групп, шкала ASA демонстрирует приемлемую прогностическую ценность в оценке риска летального исхода (табл. 4).
| Таблица 4. Прогностическая ценность шкалы ASA в оценке риска летальности | ||
| Летальность | Площадь под ROC-кривой | Источник |
|---|---|---|
| Госпитальная | 0,93 | [24] |
| Госпитальная | 0,81 | [25] |
| 30-дневная | 0,89 | [26] |
Работа Shoemaker [27] убедительно показала эффективность целенаправленной интенсивной терапии в группе риска, имеющей конкретные критерии: предшествующие тяжелые кардиореспираторные заболевания (инфаркт миокарда, хроническая обструктивная болезнь легких, инсульт), заболевания сосудов на последних стадиях, включая аорту, возраст более 70 лет с ограничением функциональных резервов одного или более органов, операции по поводу карциномы, абдоминальные «катастрофы» на фоне нестабильной гемодинамики (например, перитонит), массивная кровопотеря (более 8 ЕД крови), септицемия, дыхательная недостаточность, острая почечная недостаточность. Госпитальная летальность в группе риска составила 28 %.
Сопоставимые цифры летальности при применении указанных критериев получили Wilson [28] и Lobo [29], при этом в группах пациентов, интенсивная терапия которых была оптимизирована, получено снижение как госпитальной (с 17 до 3 %), так и 30-дневной (с 33 до 15,7 %) летальности.
Некоторые из интегральных шкал периоперационного риска были первоначально разработаны для других целей и впоследствии адаптированы к прогнозированию периоперационного риска. Индекс коморбидности Чарлсона, предлагаемый для прогнозирования краткосрочных послеоперационных исходов после хирургических вмешательств, первоначально был разработан для предсказания долгосрочной летальности среди стационарных больных [30] и лишь затем валидизирован для прогноза долгосрочной летальности у пациентов с сахарным диабетом и гипертонической болезнью после плановых оперативных вмешательств [31].
Исследования, направленные на изучение вклада коморбидности в развитие неблагоприятного исхода и применявшие шкалу Чарлсона, выявили значительную корреляцию между летальностью и баллами по шкале. При этом 30-дневная летальность значительно увеличивалась у пациентов с количеством баллов более 4 [16], что позволило выделить группу риска с летальностью 14,9 %. В целом пациенты группы высокого периоперационного риска при использовании этой шкалы составляют 26 % всех пациентов и в структуре летальности занимают 91 %. Прогностическая ценность шкалы в прогнозировании летальности колеблется от отсутствия таковой до хорошей (табл. 5).
| Таблица 5. Прогностическая ценность шкалы Чарлсона в оценке риска летальности | ||
| Летальность | Площадь под ROC-кривой | Источник |
|---|---|---|
| Госпитальная | 0,85 | [32] |
| 30-дневная | 0,52 | [33] |
Одной из шкал, непосредственно разработанных для оценки риска летального исхода и развития послеоперационных осложнений, является шкала POSSUM (Physiological and Operative Severity Scoring System for Enumeration of Morbidity and Mortality). В ее основе лежат 12 параметров, которые необходимо регистрировать в предоперационный период, включая возраст, наличие симптомов кардиореспираторных заболеваний и некоторых лабораторных маркеров. Уравнение регрессии, включающее все переменные, позволяет рассчитать риск госпитальной летальности у конкретного пациента. Эмпирически была выделена группа высокого периоперационного риска выше 5 %. Анализ показал, что данному критерию соответствовали примерно 10 % всех пациентов; при этом госпитальная летальность составила около 12 % (табл. 6).
| Таблица 6. Летальность в группе пациентов высокого риска по шкале POSSUM | |||
| Пациенты высокого риска,% | Госпитальная летальность в группе риска, % |
Вклад высокого риска в общую летальность, % |
Источник |
|---|---|---|---|
| 9,3 | 12,2 | 75 | [34] |
| 12,5 | 12,3 | 83 | [35] |
В настоящее время известно несколько модификаций этой шкалы, в зависимости от области хирургии. Специфические шкалы показывают лучшую прогностическую ценность в оценке риска летальности, чем исходная шкала (табл. 7).
Таблица 7. Прогностическая ценность модификаций шкалы POSSUM в оценке риска летальности после операций по поводу рака желудка |
|
Шкала |
Площадь под ROC-кривой |
|---|---|
POSSUM |
0,62 (95% ДИ 0,73–0,81) |
P-POSSUM |
0,76 (95% ДИ 0,44–0,71) |
O-POSSUM |
0,88 (95% ДИ 0,81–0,95) |
Шкала P-POSSUM, разработанная в Великобритании, была затем валидизирована в нескольких странах: Японии, Австралии и Италии. Данная модификация является наиболее часто используемой моделью. С одной стороны, шкала обладает высокой точностью. Так, два исследования, изучавшие 30-дневную летальность после обширных оперативных вмешательств, выявили высокую прогностическую значимость шкалы [36, 37] (AUROC 0,9 и 0,92), Donati et al. получили подобные данные для госпитальной летальности (AUROC 0,91) [25]. Однако у шкалы есть недостатки — она включает в себя интраоперационные факторы и потому не может считаться предоперационным методом оценки риска: некоторые переменные достаточно субъективны, а их количество велико (18 параметров).
Шкала хирургического риска (Surgical Risk Scale) до недавнего времени наряду с P-POSSUM являлась одной из наиболее часто используемых в оценке риска неблагоприятного исхода. Заключая в себе данные о тяжести операции, виде операции и физическом статусе по ASA (в сумме от 3 до 14 баллов), шкала удобна в применении в предоперационный период. Два исследования показали хорошую прогностическую ценность в оценке риска 30-дневной летальности (AUROC — 0,85 и 0,89) [36, 37] и одно — в оценке госпитальной летальности (AUROC 0,95) [24]. Тем не менее применение шкалы ASA приводит к некоторой субъективизации, а классификация тяжести операций трудна в рутинном использовании. Наконец, шкала не была валидизирована на большой популяции.
Шкала POSPOM (Preoperative Score to Predict Postoperative Mortality) является одной из наиболее современных систем оценки риска послеоперационной летальности [38]. В основу модели легли данные почти трех миллионов пациентов из 479 центров, при этом валидизация проводилась на схожей по численности когорте из тех же 479 центров. Оценка включала в себя как факторы, обусловленные состоянием пациента, так и факторы, связанные с оперативным вмешательством. Авторы отметили, что летальность значительно возрастает у пациентов с количеством баллов более 30. На основании этого факта эмпирически было предложено выделить группу высокого периоперационного риска, включающую около 20 % всех пациентов, при этом 30-дневная и 90-дневная летальность составила 3,9 и 11,3 % соответственно [39].
Kim M. et al. [40] на основании кластерного анализа выделили пять классов латентного риска, внутри которых пациенты обладают характерными свойствами (лабораторные показатели, гендерные характеристики, наличие сопутствующих заболеваний):
От 1-го к 5-му классу 30-дневная летальность увеличивается с 0,06 до 22 %, при этом система показывает хорошую прогностическую ценность (AUROC 0,87 при 95 % ДИ 0,866–0,872), а включение в прогностическую модель функционального класса по ASA и характеристик хирургического вмешательства увеличивает ценность еще больше (AUROC 0,915 при 95% ДИ 0,913–0,917).
Еще одной разработанной не так давно системой оценки периоперационного риска является шкала, полученная в результате анализа результатов лечения 211 тысяч пациентов из 250 госпиталей США в рамках национальной программы по улучшению качества хирургической помощи (NSQIP). Целью данной программы служили выявление факторов риска 30-дневной летальности после оперативного вмешательства и разработка калькулятора расчета ее риска. В результате анализа более миллиона анестезий такой калькулятор был создан и в настоящее время является системой оценки 21 предоперационного фактора, которые компьютерная программа включает в уравнение логистической регрессии. Результат представляет собой риск 30-дневного летального исхода, выраженный в процентах [41]. Рассчитанный индивидуально риск сравнивается с частотой летальности, полученной в исследуемой популяции (в настоящее время в регистре содержится информация о более чем миллионе пациентов из почти 400 клиник со средней летальностью 1,6 %), таким образом, пациента с риском летального исхода более 1,6 % относят к пациентам высокого риска. Разработанная модель является надежным инструментом оценки риска летальности (C-statistic = 0,944).
Исходя из вышесказанного, становятся понятными различия в полученных цифрах летальности, на которую оказывают влияние принцип выделения группы риска, период, в течение которого регистрируется летальный исход, а также год проведения исследования (табл. 8).
| Таблица 8. Летальность в группе высокого риска в зависимости от применяемого критерия | |||
| Шкалы | Летальность в группе высокого риска, % | Год | Источник |
|---|---|---|---|
| Shoemaker | 28* | 1988 | [27] |
| Shoemaker | 17–2* | 1999 | [28] |
| Shoemaker | 33–17** | 2000 | [29] |
| POSSUM | 12,2* | 2008 | [34] |
| POSSUM | 12,3* | 2006 | [35] |
| ASA-PS | 3,5* | 1996 | [20] |
| ASA-PS | 1,41** | 2015 | [22] |
| ACS NSQIP | > 1,6** | 2016 | [41] |
| POSPOM | 2,4* | 2019 | [38] |
| POSPOM | 3,9** | 2013 | [39] |
*Госпитальная летальность.
**30-дневная летальность.
Исходя из вышесказанного, согласно данному подходу, высокий периоперационный риск — это высокая вероятность развития летальности у конкретного пациента, определенная одной из систем оценки. И 30-дневная, и госпитальная летальность являются приемлемыми и надежными определениями неблагоприятного исхода. Стратификация пациентов высокого периоперационного риска чаще всего основана на эмпирическом выборе порогового значения шкал ASA-PS, POSSUM, POSCOM и NSQIP, выше которого пациент относится к группе высокого риска, при этом за 30 лет «пороговая» величина послеоперационной летальности в группах высокого риска существенно снизилась. При верификации пациентов высокого периоперационного риска целесообразно указывать шкалу, на основании которой определен риск летального исхода, а для уточнения степени высокого риска важно использовать валидизированные с этой целью факторы.
Вторым подходом к верификации высокого периоперационного риска является оценка вероятности развития существенных и второстепенных послеоперационных осложнений. При этом оценивается как риск осложненного послеоперационного периода в целом (наличие одного или нескольких осложнений, различия по тяжести осложнений), так и риск конкретного осложнения. Частота послеоперационных осложнений колеблется в широком диапазоне, составляя от 3 до 18 % [42–44]. Различия в данных объясняются отсутствием четких определений осложнений и различием в дизайне исследований. В работах, посвященных анализу развития осложнений и выявлению группы риска, также отсутствует единый подход к регистрируемым исходам.
Существенное количество исследований регистрируют некоторый перечень осложнений [27–29] или композитных исходов [40], иногда независимо от тяжести. Ряд авторов выделяет группы осложнений, что позволяет отделить риск серьезных жизнеугрожающих событий [17, 45]. В то же время нередко регистрируемые исходы имеют различное определение от исследования к исследованию, а иногда оно и вовсе отсутствует, что вызывает затруднения в оценке частоты исходов и факторов риска, а также делает сложным сравнение разных исследуемых выборок.
Вид осложнения и его тяжесть — основные характеристики исхода. К настоящему времени разработано несколько классификаций осложнений. В 1992 г. Clavien et al. предложили классификацию тяжести осложнений, состоящую из 4 степеней [46]. В 2005 г. Dindo et al. [47] предложили модификацию этой шкалы. Второй пересмотр расширил классификацию до 5 классов, содержащих 7 уровней тяжести (табл. 9). Вторая измененная классификация добавила точности, включая информацию о том, было ли вмешательство по поводу осложнения связано с общей анестезией, была ли необходима госпитализация в отделение интенсивной терапии по поводу органной недостаточности, и если да, то осложнения подразделялись по степени наличия органной недостаточности.
На основе анализа многочисленных исследований o применении шкалы Clavien—Dindo авторы системы пришли к заключению, что система требует изменений.
| Таблица 9. Классификация осложнений по тяжести Clavien—Dindo | |
| Степень тяжести | Критерий |
|---|---|
| 1 | Любые отклонения от нормального послеоперационного течения, не требующие медикаментозного лечения или хирургического, радиологического вмешательства. Разрешается терапевтическое лечение: антипиретики, анальгетики, диуретики, электролиты, физиотерапия. Лечение раневой инфекции |
| 2 | Требуется лечение в виде гемотрансфузии, энтерального или парентерального питания |
| 3а | Требуется хирургическое, эндоскопическое или радиологическое вмешательство без общего обезболивания |
| 3b | Вмешательство под общим обезболиванием |
| 4a | Жизнеугрожающие осложнения (включая осложнения со стороны центральной нервной системы), требующие интенсивной терапии, наблюдения в реанимации, резекции органа. Недостаточность одного органа |
| 4b | Полиорганная недостаточность |
| 5 | Смерть |
Цель этих изменений заключается в том, чтобы создать классификацию, которая могла бы легко использоваться как для небольших исследований, так и для более крупных, чтобы она могла стать более понятной и удобной для создания автоматической отчетности [48]. Результатом этой работы стала гибкая классификационная система, называемая системой Accordion (иногда именуемая классификацией Clavien—Dindo—Strasberg), включающая сокращенную и расширенную версии. Первая состоит из 4 степеней тяжести и предназначена для небольших исследований, вторая — из 6 степеней и разработана для больших исследований, особенно включающих обширные оперативные вмешательства. Расширенная классификация более подробно описывает тяжелые осложнения, кроме того, в ней определены четкие критерии органной дисфункции, что соответствует 5-й степени тяжести [48]. Несмотря на то что классификация уже 10 лет с успехом применяется, попытки усовершенствовать и оптимизировать ее продолжаются до настоящего времени [49].
Учитывая потребность в единстве определений, в первую очередь для будущих исследований по оценке риска осложнений, в 2016 г. совместной рабочей группой Европейских обществ по анестезиологии и по интенсивной терапии была разработана классификация послеоперационных исходов [50]. Классификация послеоперационных исходов представлена 22 индивидуальными осложнениями с подробным описанием критериев, с помощью которых необходимо установить тот или иной диагноз, а также оценить тяжесть осложнения:
1.1 Острое повреждение почек
1.2 Острый респираторный дистресс-синдром
1.3 Несостоятельность анастомоза
1.4 Аритмия
1.5 Остановка сердца
1.6 Кардиогенный отек легких
1.7 Тромбоз глубоких вен
1.8 Делирий
1.9 Желудочно-кишечное кровотечение
1.10 Инфекция без определенного источника
1.11 Лабораторно подтвержденная бактериемия
1.12 Инфаркт миокарда
1.13 Повреждение миокарда после некардиальных операций
1.14 Пневмония
1.15 Паралитическая кишечная непроходимость
1.16 Послеоперационное кровотечение
1.17 Тромбоэмболия легочной артерии
1.18 Острое нарушение мозгового кровообращения
1.19 Послеоперационная раневая инфекция (поверхностная)
1.20 Послеоперационная раневая инфекция (глубокая)
1.21 Послеоперационная инфекция (орган/пространство)
1.22 Инфекция мочевыводящих путей
Кроме того, классификация выделяет 4 составные характеристики послеоперационного исхода: большие кардиоваскулярные события, послеоперационные легочные осложнения, анкетирование послеоперационной заболеваемости, качество восстановления. Каждый исход содержит в себе несколько осложнений с критериями их диагностики. Для оценки степени тяжести осложнений рекомендуется применять классификацию Clavien в любой модификации.
Разработка данных дефиниций позволила унифицировать процесс регистрации исходов в проводимых в настоящее время эпидемиологических исследованиях [8, 51]. Тем не менее такой подход имеет свои слабые стороны, поскольку строгое соблюдение номенклатуры приводит к недооценке частоты встречаемости некоторых осложнений вследствие отсутствия в некоторых клиниках необходимых ресурсов для подтверждения соответствия развившегося события критериям исхода [51].
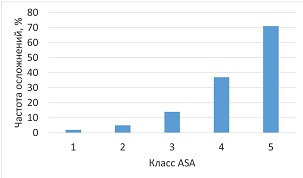
Шкала ASA применялась также для оценки риска осложнений. Ухудшение физического статуса по ASA коррелирует с увеличением риска периоперационных осложнений. Так, в исследовании Hackett et al. [22] участвовало более двух миллионов пациентов (11,7 % операций — экстренные) в некардиальной хирургии. Авторы регистрировали послеоперационные осложнения, развившиеся в течение 30-дневного периода (одно осложнение и более: тромбоз глубоких вен; тромбоэмболия легочной артерии; дыхательная недостаточность, потребовавшая реинтубации; продленная искусственная вентиляция легких; почечная недостаточность; кома; инсульт; остановка кровообращения; инфаркт миокарда; пневмония; инфекция мочевыводящих путей; сепсис; септический шок). В результате анализа количество осложнений прогрессивно возрастало с увеличением класса (рис. 1).

Рис. 1. Частота послеоперационных осложнений в зависимости от физического статуса (цит. по [22])
Наиболее частыми осложнениями являлись: дыхательная недостаточность, потребовавшая проведения продленной искусственной вентиляции легких (> 48 ч) (15,9 %) или реинтубации (10 %), сепсис (15 %), пневмония (12,7 %) и инфекция мочевыводящих путей (14 %).
Следует отметить, что частота осложнений у пациентов 2-го класса ASA и более была в 4 раза выше (16,9 vs 4,3 %); 74 % всех осложнений развились именно в группе высокого риска, при этом данная тенденция оставалась неизменной независимо от вида оперативного вмешательства [22].
Частота периоперационных осложнений всех классов по классификации Clavien—Dindo была выше в группе пациентов со статусом по ASA ≥ 3 (p < 0,001) у пациентов после радикальной простатэктомии [17] (рис. 2).
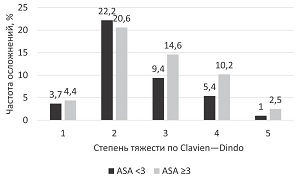
Рис. 2. Частота послеоперационных осложнений различной тяжести в зависимости от физического статуса (цит. по [17])
Кроме того, данная работа наглядно продемонстрировала, как со временем снижается периоперационная летальность. Так, у пациентов с ASA ≥ 3, оперированных в период с 2004 по 2010 г., частота осложнений по Clavien— Dindo ≥ 3, а также 90-дневная летальность были выше, чем у пациентов в 2010–2017 гг. (31,7 vs 24,2 % и 10,4 vs 5,6 % соответственно). В двух наиболее современных исследованиях по оценке частоты послеоперационных осложнений и летальности в странах Европы и Африки [8, 51], в которых использовались единые определения послеоперационных осложнений, частота их составила 11,5 и 14,9 % для пациентов 1–2-го классов и 41,7 и 32,4 % для пациентов 3–5-го классов по шкале ASA. И хотя различия между исследованиями можно объяснить разным уровнем оказываемой помощи на континентах, оба исследования продемонстрировали сравнимое увеличение частоты осложнений в целом у пациентов высокого риска — приблизительно в 3 раза выше.
Данные национальной североамериканской базы данных NSQIP (имеющей собственный перечень регистрируемых исходов) за 2005–2010 гг. показали, что частота осложнений в этой популяции составляет 18,4 %, при этом в группе пациентов 1–2-го классов по ASA осложнения развивались в 10,6 % случаев, а у пациентов высокого риска — в 24,3 % случаев [40]. Анализ данных показал, что шкала обладает невысокой прогностической ценностью в оценке риска осложнений (AUROC 0,67), при этом добавление в модель характеристик оперативного вмешательства и затем предоперационных параметров, включая сопутствующие заболевания, хотя и незначительно, но увеличивало этот показатель (0,68 и 0,7 соответственно). Более ранние данные свидетельствовали о сравнимой прогностической значимости шкалы в оценке риска осложнений: так, в работе Hightower [52] AUROC составила 0,69, а в работе Makary [53] — 0,626, при этом добавление в модель шкалы «хрупкости», несмотря на ее субъективность, увеличивало прогностическую значимость до 0,7.
Вышесказанное свидетельствует о том, что шкала ASA обладает умеренной прогностической ценностью (табл. 10) и может использоваться для оценки высокого риска осложнений, но является далеко не единственным фактором, ассоциирующимся с риском их развития.
| Таблица 10. Прогностическая ценность шкалы ASA в оценке риска послеоперационных осложнений | ||
| Площадь под ROC-кривой | Сроки регистрации осложнений | Источник |
|---|---|---|
| 0,777 | 30 дней | [54] |
| 0,670 | 30 дней | [40] |
| 0,688 | 7 дней | [52] |
| 0,626 | Госпитальные | [53] |
Частота встречаемости осложнений у пациентов, соответствующих критериям Shoemaker, достаточно высока и различается между исследованиями (от 58 до 67 %) [27–29], что объясняется опять же различиями в определениях анализируемых осложнений. Следует отметить, что у 40 % пациентов с осложненным послеоперационным периодом наблюдалось 2 осложнения и более [27]. В структуре осложнений большую часть занимали дыхательная недостаточность, сепсис и септический шок, почечная недостаточность (27, 20 и 13 % всех осложнений соответственно).
В исследовании Annett Kahl [45] авторы оценивали риск развития послеоперационных осложнений у пациенток высокого риска, критерием выделения которых было значение по шкале коморбидности Чарлсона ≥ 4. В исследование были включены 793 пациентки, оперированные по поводу рака яичников; при этом осложнения были зарегистрированы у 67,4 % пациенток с низким риском (0–1 балл), 76,9 % пациенток со средним риском (2–3 балла) и 79,7 % — с высоким риском (4 балла и более). Следует отметить, что при высоком периоперационном риске серьезные осложнения (3–5-я степень по шкале Clavien—Dindo) встречались у 39,8 % пациенток по сравнению с 25,7 % в группе промежуточного риска (p = 0,003) и 19,2 % — в группе низкого риска (p < 0,011). Регрессионный анализ показал, что при промежуточном и высоком риске имеется повышенный риск развития серьезных осложнений (3–5-я степень по шкале Clavien—Dindo) по сравнению с пациентами низкого риска (табл. 11).
| Таблица 11. Риск развития тяжелых осложнений (3–5-й класс по Clavien—Dindo) в зависимости от баллов по шкале коморбидности Чарлсона | |||
| Риск | Количество баллов по шкале Чарлсона | Частота тяжелых осложнений, % | Отношение шансов развития тяжелых осложнений |
|---|---|---|---|
| Низкий | 0–1 | 19,2 | 1 |
| Промежуточный | 2–3 | 25,7 | 1,55, 95% ДИ 1,06–2,26 |
| Высокий | ≥ 4 | 39,8 | 3,27, 95% ДИ 1,97–5,43 |
Следует отметить, что в работе Suidan на схожей группе пациенток [55] подобной зависимости развития осложнений от тяжести коморбидности по шкале Чарлсона отмечено не было, но наблюдалась зависимость отдаленных результатов от коморбидности (для чего шкала и была изначально разработана [31]).
Система прогнозирования POSSUM, кроме оценки риска летального исхода, позволяет оценить риск развития осложнений; для этого была разработана соответствующая формула [15], основанная на тех же предоперационных факторах, что и формула для оценки летальности. Данные о ценности шкалы в прогнозировании осложнений противоречивы. С одной стороны, ряд исследований обнаружил хорошую прогностическую ценность шкалы в развитии осложнений, как, например, Jones et al. [56], изучавшие послеоперационные осложнения после обширных операций на органах брюшной полости, сосудах и почках: при частоте встречаемости осложнений в 50 % AUROC для шкалы POSSUM составила 0,8. Brooks et al. на большей когорте также сделали вывод о высокой прогностической значимости шкалы (0,92) [36]. Тем не менее, как показывает анализ более современных исследований, система оценки риска POSSUM обладает значительно лучшей прогностической ценностью в отношении оценки риска летальности, чем в оценке риска развития осложнений. Исследование Teixeira [57] свидетельствует о том, что уравнение для расчета осложнений недостаточно точно прогнозирует осложнения в сосудистой хирургии, тест Хосмера—Лемешова показал плохую калибровку и плохой критерий согласия (χ2 67,61; p < 0,0001); AUROC составила 0,7, при этом шкала переоценивала риск осложнений. Подобные результаты получены Bohm [58] при операциях на аорте и в исследовании Toshihiko Masago при урологических операциях [59].
Работа Yohjiroh Makino [60] продемонстрировала, что шкала Possum обладает недостаточной прогностической ценностью в оценке риска осложнений. Средняя прогнозируемая частота осложнений согласно шкале была значительно выше, чем наблюдаемая (43 vs 25 %). Причина подобной гипердиагностики кроется, вероятно, в том, что шкала была разработана более 25 лет назад, за это время улучшилась профилактика послеоперационных осложнений, в том числе и инфекционных. С теми же причинами связана и столь низкая прогностическая ценность шкалы в развитии осложнений по сравнению с работами 25-летней давности (табл. 12), поскольку многие из факторов, вносивших вклад в летальность, потеряли на данный момент свою актуальность или видоизменились.
| Таблица 12. Прогностическая ценность шкалы POSSUM в оценке риска послеоперационных осложнений | ||
| Площадь под ROC-кривой | Сроки регистрации осложнений | Источник |
|---|---|---|
| 0,82 | 30 дней | [56] |
| 0,92 | 30 дней | [36] |
| 0,7 | 30 дней | [57] |
Разработанная для оценки 30-дневной летальности шкала NSQIP в настоящее время также применяется для оценки риска 8 послеоперационных осложнений [41]. Пациентом высокого риска, согласно авторам, считается пациент, расчетный риск развития осложнения у которого выше, чем средний в популяции (табл. 13).
| Таблица 13. Критерии высокого риска развития осложнений согласно базе NSQIP | |
| Исход | Частота в популяции, % |
|---|---|
| Наличие осложнений | 48,9 |
| Наличие серьезного осложнения | 47,3 |
| Пневмония | 18,6 |
| Кардиальные осложнения | 1,3 |
| Раневая инфекция | 15,0 |
| Инфекция мочевыделительных путей | 0,9 |
| Тромбоэмболии | 3,9 |
| Острая почечная недостаточность | 2,8 |
| Сепсис | 9,9 |
Разработанная модель также является надежным инструментом оценки риска осложнений (C-statistic = 0,816). Следует отметить, что в исследовании Davenport частота осложнений, согласно критериям NSQIP, составила 6,7 %, что ниже, чем заявлено в регистре, при этом AUROC для шкалы составила 0,769 [26].
Таким образом, в настоящее время есть несколько шкал, претендующих на относительную точность в верификации пациентов высокого периоперационного риска. При этом имеются противоречия в выделении групп риска и регистрируемой частоте неблагоприятных событий (табл. 14).
| Таблица 14. Частота развития послеоперационных осложнений у пациентов высокого риска в зависимости от применяемых критериев | ||||
| Шкалы | Частота осложнений в группе высокого риска, % | Период регистрации осложнений | Год | Источник |
|---|---|---|---|---|
| Shoemaker | 58* | Госпитальный | 1988 | [27] |
| POSSUM | 65,8* | Госпитальный | 2014 | [61] |
| POSSUM | 16,7** | |||
| ACS NSQIP | > 48,9* | 30-дневный | 2013 | [41] |
| ASA-PS | 16,9* | 30-дневный | 2015 | [22] |
| Charlson | 79,7* | Госпитальный | 2017 | [45] |
| Charlson | 39,8** | |||
*Всего осложнений.
**Тяжелые осложнения (3–5-я степень по Clavien—Dindo).
Существует два фактора, обусловливающих клиническую ценность шкал оценки периоперационного риска — прогностическая ценность и удобство в ежедневной рутинной клинической практике. Очевидно, что прогностическая ценность должна стремиться к 100 %, однако очень часто ее увеличение перевешивается трудностью применения. Системы оценки риска, заключающие в себе большое количество независимых предикторов неблагоприятного исхода, обычно более точны в оценке риска, но с большим трудом могут быть встроены в рутинную предоперационную оценку. Более того, клинический опыт подсказывает, что специалисты неохотно пользуются «громоздкими» формулами [62], отдавая предпочтение простым способам стратификации высокого периоперационного риска. Очевидным доказательством этого тезиса является не снижающаяся популярность такой субъективной и не самой точной шкалы, как шкала ASA.
Из вышесказанного следует, что под периоперационным риском также подразумевают вероятность развития послеоперационных осложнений. Основной проблемой, связанной с данным подходом, является отсутствие единой системы классификации и определений послеоперационных осложнений. В настоящее время наиболее часто применяются классификация ESA-ESICM и классификация NSQIP, оценку тяжести осложнений рекомендуется проводить с помощью шкалы Clavien—Dindo. Для определения высокого риска чаще всего применяются те же «пороговые» значения, что и в случае с летальностью, однако такой подход обладает недостатками. Известные системы прогнозирования риска, демонстрировавшие на момент создания хорошую прогностическую ценность в оценке риска осложнений, в настоящее время по ряду причин уже не обладают прежней ценностью; выделение с их помощью групп риска вызывает трудности и чревато как недооценкой, так и переоценкой риска. Наибольшей точностью обладают системы, включающие в себя комбинации факторов риска, связанных с состоянием пациента и характеристиками оперативного вмешательства.
Оценка периоперационного риска является одним из наиболее важных элементов в работе врача, поскольку позволяет индивидуализировать и рационализировать периоперационное ведение пациента. Однако выявление пациента высокого риска — нетривиальная задача и сопряжено с рядом трудностей. Несмотря на интуитивную простоту понятия «периоперационный риск», каждый понимает под ним что-то свое, и причин этому несколько. Во-первых, отсутствует единый подход к определению исхода, как летальности, так и осложнений. Во-вторых, разработанные на одной когорте пациентов шкалы чаще всего не демонстрируют заявленную прогностическую ценность на другой. В-третьих, большая часть «пороговых» величин в системах оценки риска являются субъективными. Наконец, разработанные несколько десятилетий назад шкалы не отражают реальное состояние медицины, и их эффективность значительно ниже, чем в момент создания. Тем не менее попытки улучшить прогноз ведутся постоянно и небезуспешно. Разработка единых определений исхода, набор больших регистров, позволяющих получить достоверные предикторы неблагоприятного исхода, — все это перспективные направления, которые позволят в будущем точно сказать, кто такой пациент высокого риска.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Вклад авторов. Заболотских И.Б. — разработка плана статьи, литературный поиск, анализ литературных источников, редакция статьи, подготовка окончательного варианта работы; Трембач Н.В. — литературный поиск, анализ литературных источников, оформление окончательного варианта статьи.