Хронические нарушения сознания (ХНС) представляют собой состояния, развивающиеся после тяжелого повреждения головного мозга травматического и нетравматического генеза и характеризующиеся восстановлением бодрствования у пациента после комы, которое не сопровождается восстановлением сознания [1–3]. На каждом из этапов заболевания пациенты с ХНС оказываются в фокусе внимания врачей различных специальностей, в первую очередь — анестезиологов-реаниматологов и неврологов. Согласованные представления специалистов о подходах к диагностике, лечению и реабилитации являются залогом оказания таким пациентам наилучшей возможной помощи [3].
В период работы XI Съезда неврологов в Санкт-Петербурге 18 июня 2019 г. для решения проблем диагностики и лечения пациентов с ХНС по инициативе специалистов ФГБНУ «Научный центр неврологии» была сформирована Российская рабочая группа по хроническим нарушениям сознания. В ее состав вошли представители основных российских центров, осуществляющих научные и клинические исследования по данной проблеме. Рабочей группой в рамках последующих национальных конгрессов была выработана стратегия единой терминологии и критериев диагностики ХНС [1]. Важнейшим достижением к концу 2020 г. стала разработка проекта клинических рекомендаций «Хронические нарушения сознания», направленных на практическую реализацию единых подходов к диагностике, лечению и реабилитации пациентов с данной патологией. В процессе их обсуждения члены рабочей группы столкнулись с проблемой того, что в имеющейся номенклатуре нет подходящего определения для описания периода между выходом пациента на уровень бодрствования и констатируемым через 28 дней с момента повреждения головного мозга достижением соответствия пациента критериям ХНС: синдрома вегетативного состояния / синдрома ареактивного бодрствования (ВС/САБ) или состояния минимального сознания (СМС) [2]. Кроме того, установление диагноза ВС/САБ или СМС предполагает участие специалиста-консультанта, имеющего необходимый опыт ведения таких пациентов, и может потребовать проведения ряда нейрофизиологических тестов. Между тем в условиях отделения реанимации и интенсивной терапии (ОРИТ) это малодоступно. Следовательно, возникает потребность в создании комплекса простых, понятных и легко воспроизводимых стратегий ведения этой категории пациентов в условиях ОРИТ. Данная проблема была рассмотрена на заседании рабочей группы, проведенной в рамках III Российского конгресса «Физическая и реабилитационная медицина». Результатом дискуссии стали 8 принципиальных положений.
В целом клиническую картину ХНС можно описать как отсутствие каких-либо признаков осознанного поведения у пациентов после восстановления бодрствования (т. е. открывания глаз) после комы. У них не отмечается целенаправленная реакция на внешние стимулы, включая фиксацию взгляда и слежение. В то же время наблюдают рефлекторные нецеленаправленные движения туловища и конечностей, хватательный рефлекс, а также рефлекторные движения в ответ на болевой стимул. У пациентов с ВС/САБ могут быть сохранены примитивные слуховые или визуальные стартл-рефлексы, т. е. стереотипная реакция (такая, как вздрагивание, моргание, сокращение мимических мышц и т. п.) в ответ на громкий и резкий звук. Также могут наблюдаться ориентировочные рефлексы — поворот головы и глаз в сторону звукового раздражителя. Сохранными, как правило, остаются стволовые рефлексы, такие как зрачковый, окулоцефалический, окуловестибулярный, корнеальный рефлекс, а также глоточный и кашлевой рефлексы, автоматические акты сосания и глотания. В то же время координированное жевание и глотание у пациентов с ВС невозможно, что исключает возможность кормления через рот из-за риска аспирации. Поскольку функции автономной нервной системы остаются, как правило, интактными, то у большинства пациентов имеет место стабильная гемодинамика, сохранена способность к самостоятельному дыханию (как правило, через трахеостомическую трубку или канюлю), отсутствуют нарушения терморегуляции и метаболизма, сохранена функция пищеварительной системы. Ключевым отличием СМС от ВС/САБ являются элементы осознанного поведения. Его признаки быть могут слабо выраженными, иногда едва заметными, и выявляться не постоянно, а периодически, однако они должны быть воспроизводимыми и достаточно отчетливыми, чтобы отличить их от рефлекторных, бессознательных действий (см. приведенные ниже диагностические критерии).
Таким образом, совокупность признаков, определяющих ВС/САБ, включает:
Наличие более высокого уровня сознания, т. е. СМС, может быть заподозрено в случае, если после восстановления бодрствования у пациента имеет место:
В отношении ведения пациентов с установленным на основании вышеприведенных признаков статуса ПНС рабочей группой были предложены следующие рекомендации.
Оценка уровня сознания является базовым элементом диагностики, первичного и динамического мониторинга состояния пациентов в условиях ОРИТ, т. к. сознание отражает степень первичного и вторичного поражения нервной системы при большинстве неотложных состояний. Важным является отслеживание выхода из комы и формирования ХНС. К широко распространенной шкале комы Глазго [4, 5] в последние годы добавилась шкала Full Outline of UnResponsiveness — FOUR [6–8], которая имеет преимущества в большей чувствительности к неврологическому статусу у пациентов с острой церебральной недостаточностью. Клинически установленный факт снижения сознания является показанием для проведения визуализационных методов диагностики — компьютерная томография (КТ) или магнитно-резонансная томография (МРТ), а также других методов дополнительных исследований с целью установления причины нарушения сознания.
Проблема клинической оценки состояния пациента с ХНС связана с риском ложноотрицательного результата в том случае, когда реакцию на внешний стимул при осмотре не удается выявить не потому, что у пациента в действительности имеет место нарушение сознания, а вследствие того, что он не может продемонстрировать поведенческий ответ в связи с факторами, затрудняющими адекватный осмотр по причине грубого двигательного дефицита, или вследствие некорректно проведенного осмотра. Для предотвращения ложноположительного результата диагноза коматозного состояния и ПНС необходимо исключить факторы, влияющие на уровень сознания: действие медикаментов (нейролептики, гипнотики, миорелаксанты, наркотики), гемодинамическую недостаточность, актуальные матаболические нарушения (гипогликемия, гипонатриемия, бессудорожный эпистатус, а также наличие острого первичного или вторичного церебрального повреждения — очаговый процесс с масс-эффектом (гематома, опухоль с кровоизлиянием, обширная очаговая ишемия, многоочаговая ишемия на фоне ангиоспазма при субарахноидальном кровоизлиянии, воспалительный процесс в виде менингита, менингоэнцефалита и абсцесса головного мозга).
Во всех случаях, когда врач убежден или предполагает, что уровень бодрствования пациента во время осмотра не соответствует его состоянию и возможно наличие «скрытого сознания», он должен предпринять необходимые меры для исключения причин снижения уровня бодрствования:
У пациентов, перенесших тяжелое повреждение головного мозга, в особенности вследствие черепно-мозговой травмы (ЧМТ), боль в остром периоде может быть связана как непосредственно с травмой и ее осложнениями (например, при переломах, сопутствующем повреждении внутренних органов), так и с лечением, включающим в себя инвазивные манипуляции (трахеостомия, установка катетеров и назогастрального зонда) и хирургические вмешательства. В дальнейшем, по мере стабилизации состояния, у пациента с ПНС на первый план выходят вторичные причины боли, связанные с экстрацеребральными осложнениями, такими как повышение мышечного тонуса с формированием контрактур, подвывих плечевого сустава, пролежни, а также с сопутствующими заболеваниями. Боль может быть обусловлена неудобным положением пациента, переполнением мочевого пузыря, нарушением опорожнения кишечника, дискомфортом от гастростомы, трахеостомы или венозного катетера и т. д.
Выявление болевого синдрома у пациентов с ПНС представляет собой проблему, поскольку они не могут описать свои субъективные ощущения. Следует ориентироваться на такие внешние признаки, как появление болевой гримасы, стонов, беспокойства, двигательных реакций, тахикардии или учащения дыхания. В то же время эти изменения могут быть не связаны с болевым стимулом и являться проявлением патологической активации подкорковых структур. Очевидно, при наличии у пациента с ПНС признаков, позволяющих заподозрить болевой синдром, следует приложить все усилия для устранения его причины и обеспечить адекватное обезболивание, независимо от уровня сознания. Нельзя также обойти вниманием и тот факт, что на фоне болевого синдрома невозможно достоверно оценить уровень сознания пациента, ориентируясь на выполнение им инструкций; перед обследованием нужно убедиться, что оценке не препятствуют боль, неудобное положение и другие подобные факторы. В остром периоде, как правило, необходимо профилактическое обезболивание в соответствии с тяжестью исходного повреждения головного мозга и других органов и проводимыми вмешательствами. В дальнейшем приоритет следует отдавать немедикаментозной профилактике боли (включая адекватное позиционирование пациента с регулярным изменением положения тела), механотерапии и другим мерам по профилактике повышения мышечного тонуса (например, использование сплинтов), контролировать опорожнение мочевого пузыря и кишечника [14]. При выборе препаратов для фармакологического лечения следует основываться на причине и предполагаемой интенсивности боли, а также принимать во внимание возможные побочные эффекты, в первую очередь — седативный, который может затруднить объективную оценку уровня сознания.
Основополагающим принципом лечения является участие в нем междисциплинарной группы специалистов, включающей в себя неврологов, специалистов по интенсивной терапии, нейрохирургов, психологов, нейропсихологов, психиатров, специалистов по реабилитации, логопедов, терапевтов, ортопедов, квалифицированный средний медицинский персонал и социальных работников [16].
Пациенты с ПНС проводят в ОРИТ не менее 2–3 недель. Учитывая патогенез ПИТ-синдрома в течение первых 48 ч этого периода, крайне высока вероятность развития осложнений длительной иммобилизации и использования седативных препаратов. Это проявляется в полимионейропатии критических состояний, диссомнии, эмоционально-когнитивных нарушениях и пр. Профилактика и лечение этого синдрома должны быть предусмотрены в программе ведения пациентов с ХНС. В целом при ведении пациентов с ХНС следует руководствоваться общими подходами к лечению и уходу за пациентами с тяжелыми повреждениями головного мозга и помнить о ряде специфических проблем, которые часто встречаются при ХНС. К основным аспектам поддерживающего лечения пациентов с ХНС относятся следующие [17]:
Данные, полученные у различных категорий пациентов с тяжелой ЧМТ, а также непосредственно в популяции пациентов с ПНС преимущественно травматического генеза, свидетельствуют в пользу эффективности раннего начала реабилитации [18]. То же касается и интенсивности реабилитации: у пациентов с ЧМТ показано, что интенсивные реабилитационные программы являются эффективными как в плане исходов, так и с экономической точки зрения. У пациентов с ХНС травматической этиологии, которые получали минимум 90 мин занятий в день, отмечалось улучшение уровня сознания и уменьшение выраженности осложнений (нарушений со стороны дыхательной системы, пролежней и повышения мышечного тонуса).
Дисфагия диагностируется у всех пациентов с ХНС. Механизмы ее формирования связаны не только с нарушением координированной деятельности множества управляющих центров, но и с механизмами наученного неиспользования (learned non use) из-за длительного трахеопищеводного разобщения за счет трахеостомической канюли. Тренировочные кормления небольшими объемами болюса (от 5 мл) способствуют восстановлению глотания как интегрального процесса. При этом следует помнить, что у пациентов в ВС, как правило, отсутствует эффективная оральная фаза глотания, и такие пациенты не могут получать питание перорально ввиду риска аспирации. Восстановление у пациента с ХНС оральной фазы глотания может свидетельствовать о повышении уровня сознания.
В качестве обязательной лечебно-профилактической меры следует рассматривать поддержание в ОРИТ доброжелательной атмосферы в отношении пациента, особенно в состоянии седации. Направленные на это мероприятия могут включать в себя визиты родственников, аудио-, видео-, тактильные, вкусовые и прочие положительные мультисенсорные стимулы. Важно максимальное устранение неизбежного дискомфорта, связанного с технологическими особенностями нахождения в ОРИТ, — это устранение натяжения трубок, катетеров, придание комфортного положения тела и цикличная его смена; необходимо исключить или минимизировать фиксацию пациента.
При отсутствии регионального центра реабилитации для организации телеконсультирования следует подать заявку на проведение телеконсультации на сайт ФГБУ «Всероссийский центр медицины катастроф “Защита”» Минздрава России по установленному образцу. Запрашивая тип консультации, следует указать «хроническое нарушение сознания. ШРМ 6». В назначенный день после телеконсилиума со специалистами одного из аккредитованных центров реабилитации должно быть сформировано заключение о направлении пациента на 2-й этап реабилитации или в паллиативное отделение по месту жительства.
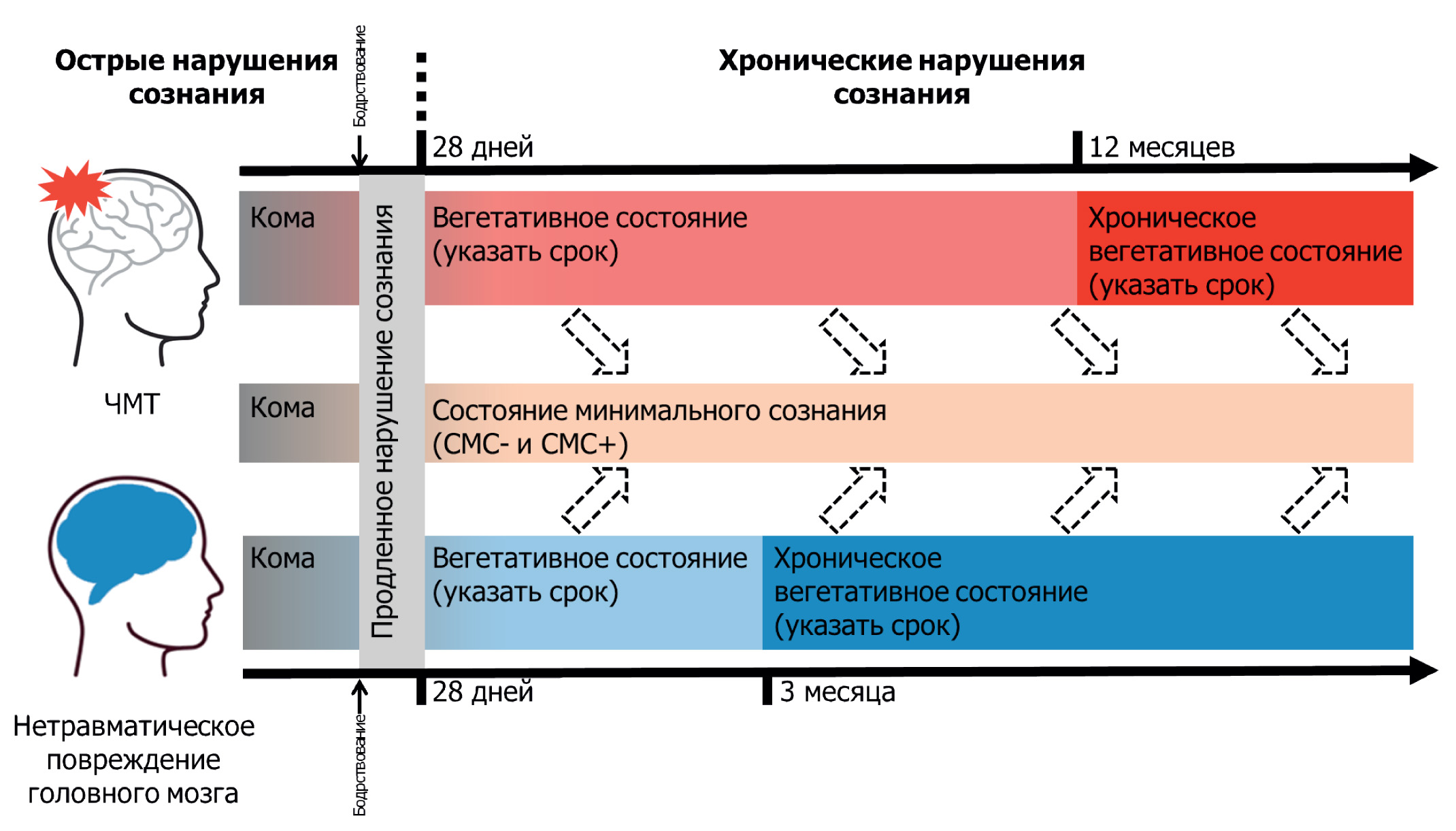
Предложенный термин «продленное нарушение сознания» (ПНС) органично вписывается в логику эволюции посткоматозного состояния (рис. 1). Понятие ПНС относится к периоду от завершения коматозного состояния до 28 суток, т. е. момента констатации формирования одной из форм ХНС.

Рис. 1. Эволюция состояния пациента от комы до хронических нарушений сознания [1]
Fig. 1. Evolution of the patient’s condition from coma to chronic disorders of consciousness [1]
Использование термина «ПНС» вооружает персонал ОРИТ пониманием того, как без привлечения специфической диагностики и высококвалифицированных специалистов проводить оптимальный комплекс поддерживающей терапии и ранней реабилитации пациентов до момента их перевода на последующие этапы лечения. Предложенные подходы к выделению этой категории пациентов позволяют сформировать алгоритм диагностики и ведения и призваны обеспечить максимальный уровень междисциплинарной согласованности и преемственной эффективности на этапах оказания помощи. Применение Шкалы реабилитационной маршрутизации для оценки данной категории пациентов обеспечит включение их в складывающуюся систему медицинской реабилитации. Это, с одной стороны, позволит освобождать койки высокой потребности в ОРИТ, а с другой — обеспечит максимальную возможность реализации реабилитационного потенциала пациентов с ХНС благодаря своевременному переводу в специализированные центры. В случае, если изложенная позиция получит поддержку в ходе широкого обсуждения с сообществами профильных специалистов (анестезиологами-реаниматологами, неврологами, нейрохирургами), она найдет отражение в клинических рекомендациях по ведению пациентов с ХНС.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Вклад авторов. Белкин А.А., Супонева Н.А., Вознюк И.А., Зайцев О.С., Замполини М., Иванова Н.Е., Иванова Г.Е., Кондратьева Е.А., Лубнин А.Ю., Петрова М.В, Петриков С.С., Пирадов М.А., Попугаев К.А., Пряников И.В., Рябинкина Ю.В., Савин И.А., Сергеев Д.В., Щеголев А.В., Заболотских И.Б. — разработка концепции статьи, получение и анализ фактических данных, написание и редактирование текста статьи, проверка и утверждение текста статьи.