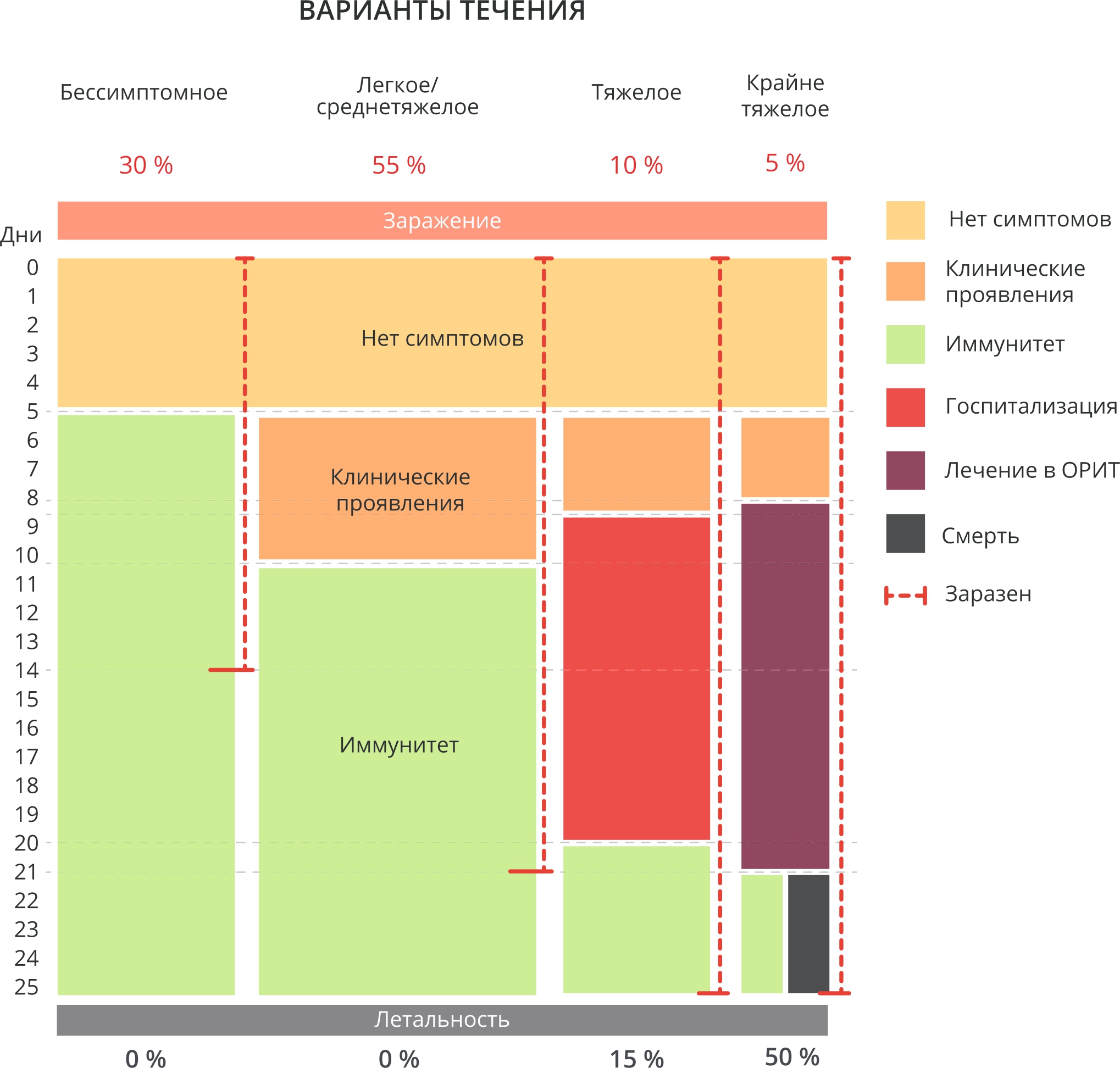
Рис. П1. Варианты течения НКИ COVID-19, длительность и исходы
Fig. П1. Covid-19 course, duration and outcomes

Таблица П2. Динамика состояния при тяжелом и крайне тяжелом течении НКИ COVID-19
Table П2. Dynamics of the state in severe and extremely severe course of COVID-19
| Инкубационный период / симптомы 3 дня назад | Первая неделя | Вторая неделя | ||||||||
|---|---|---|---|---|---|---|---|---|---|---|
| ООП | ООП | ОРИТ | ||||||||
| 4-й день болезни |
5-й день болезни |
6-й день болезни |
7-й день болезни |
8-й день болезни |
9-й день болезни |
10-й день болезни |
11-й день болезни |
|||
| Результаты rRT-PCR назофарингеальных и трахеальных аспиратов (у интубированных) на COVID-19 | Значительное вирусовыделение | Снижение вирусовыделения иногда связано с временным нарастанием дыхательной недостаточности | Дыхательная недостаточность, повышение вирусовыделения и виремия или Снижение вирусовыделения и возникновение суперинфекций |
Продолжительность выделения вируса неизвестна | ||||||
| Оксигенотерапия и ИВЛ | Нет | Стандартная оксигенотерапия | ВПО | ВПО, начало ИВЛ |
ИВЛ | ИВЛ | ||||
| Органная дисфункция | Типичные симптомы по данным текущих публикаций:
|
Нарастание дыхательной недостаточности, часто спонтанно регрессирующей | ОРДС. Шок часто вызван суперинфекцией. Возможна почечная недостаточность. Угнетение ЦНС — редко. Расстройства гемостаза |
Да | ||||||
| Ко-инфекция / суперинфекция | Редко | Высокий риск НП/ВАП, других нозокомиальных инфекций | Глубокое угнетение иммунной системы и возникновение поздних инфекций | |||||||
| ВАП — вентилятор-ассоциированная пневмония; ВПО — высокопоточная оксигенотерапия; ИВЛ — искусственная вентиляция легких; НП — нозокомиальная пневмония; ООП — отделение общего профиля; ОРДС — острый респираторный дистресс-синдром; ОРИТ — отделение реанимации и интенсивной терапии; ЦНС — центральная нервная система. Использование иммуномодулирующей терапии, включая кортикостероиды, маловероятно, хотя и обсуждается. |
||||||||||
Таблица П3. Средства и уровень индивидуальной защиты от НКИ COVID-19
Table П3. Means and level of personal protection against COVID-19
| Уровень защиты | Средства защиты | Сфера применения |
|---|---|---|
| 1-й уровень защиты | Медицинская шапочка одноразовая. Хирургическая маска одноразовая. Рабочая форма. Одноразовые латексные перчатки и/или одноразовый изоляционный костюм при необходимости |
Предварительный осмотр и сортировка больных, амбулаторное отделение общего профиля |
| 2-й уровень защиты | Медицинская шапочка одноразовая. Медицинская защитная маска (класс N95 или FFP3). Рабочая форма. Медицинская защитная форма одноразовая. Одноразовые латексные перчатки. Защитные очки |
Отделение для пациентов с повышенной температурой. Зона инфекционного отделения (включая изолированные палаты интенсивной терапии). Анализ биоматериала, не связанного с выделениями дыхательной системы, взятого у пациентов с подозрением на инфекцию или с подтвержденным диагнозом. Томография пациентов с подозрением на инфекцию или с подтвержденным диагнозом. Очистка хирургического инструмента, использовавшегося на пациентах с подозрением на инфекцию или с подтвержденным диагнозом |
| 3-й уровень защиты | Медицинская шапочка одноразовая. Медицинская защитная маска (класс N95 или FFP3) или респираторное защитное устройство класса защиты Р100 (HEPA), закрывающее лицо целиком, или фильтрующий респиратор с принудительной подачей воздуха. Рабочая форма. Медицинская защитная форма одноразовая. Одноразовые латексные перчатки — 2 пары |
При проведении персоналом таких операций, как интубация трахеи, трахеотомии, фибробронхоскопии, гастроэнтерологической эндоскопии и т. д., в ходе которых может происходить выброс секрета дыхательных путей, биологических жидкостей/крови, у пациентов с подозрением на инфекцию или с подтвержденным диагнозом. При проведении персоналом операций и аутопсий на пациентах с подозрением на инфекцию или с подтвержденным диагнозом. При проведении персоналом NAT-тестирования на наличие новой коронавирусной инфекции COVID-19 |
Рис. П4. Регламент надевания средств индивидуальной защиты
Fig. П4. Sequence of putting on personal protective equipment
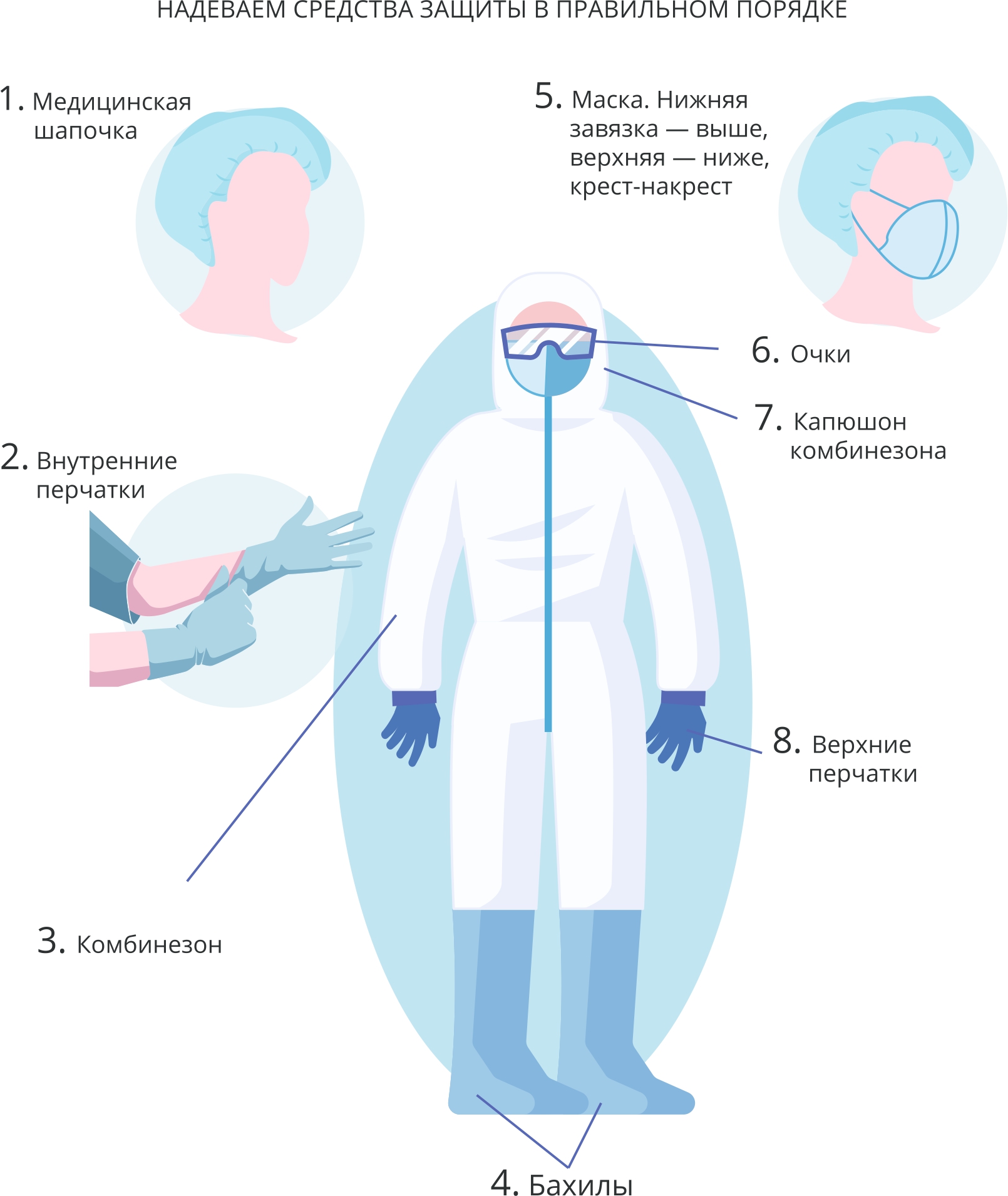
Рис. П5. Регламент снятия средств индивидуальной защиты
Fig. П5. Sequence for removing personal protective equipment
Рис. П6. Алгоритм действий при контакте с НКИ COVID-19 при осуществлении трудовой деятельности
Fig. П6. Algorithm of actions in case of contact with COVID-19 in the course of work
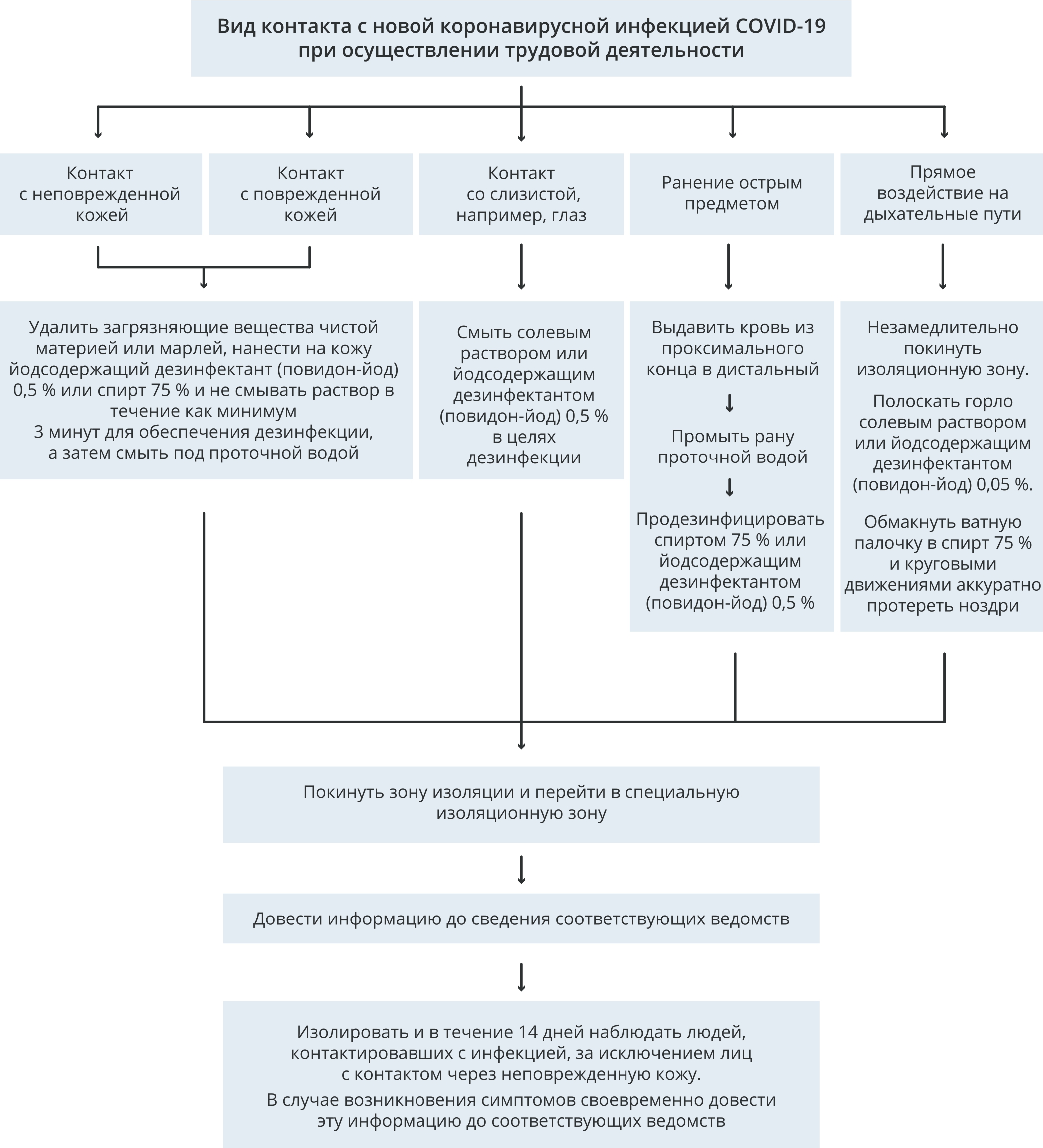
Таблица П7.1. Оценка тяжести пациента по шкале NEWS1
Table П7.1. Evaluation of the severity of the patient according to the NEWS scale
| Параметр | Баллы | ||||||
|---|---|---|---|---|---|---|---|
| 3 | 2 | 1 | 0 | 1 | 2 | 3 | |
| Частота дыханий в минуту | ≤ 8 | 9–11 | 12–20 | 21–24 | ≥ 25 | ||
| SpO2 (%) | ≤ 91 | 92–93 | 94–95 | ≥ 96 | |||
| SpO2 (%) + ХОБЛ | ≤ 83 | 84–85 | 86–87 | 88–92, ≥ 93 без O2 | 93–94 + O2 | 95–96 + O2 | ≥ 97 + O2 |
| Необходимость в инсуффляции кислорода | Да | Нет | |||||
| Систолическое артериальное давление, мм рт. ст. | ≤ 90 | 91–100 | 101–110 | 111–219 | ≥ 220 | ||
| Пульс, уд. в минуту | ≤ 40 | 41–50 | 51–90 | 91–110 | 111–130 | ≥ 131 | |
| Изменение уровня сознания | Нет | Есть | |||||
| Температура тела | ≤ 35,0 | 35,1–36,0 | 36,1–38,0 | 38,1–39,0 | ≥ 39,1 | ||
| Пациент с COVID-19 | ДА / НЕТ | ||||||
1https://www.rcplondon.ac.uk/projects/outputs/national-early-warning-score-news-2
Таблица П7.2. Клиническая реакция на оценку баллов NEWS (пороговые значения баллов)
Table П7.2. Clinical Response to NEWS Scores (Threshold Scores)
| Баллы NEW | Частота мониторинга | Клиническая реакция |
|---|---|---|
| 0 баллов | Минимум каждые 12 ч | Продолжить рутинную оценку по шкале NEWS |
| Сумма баллов 1–4 | Минимум каждые 4–6 ч | Информировать медсестру, которая наблюдает пациента. Медсестра принимает решение, нужно ли увеличить частоту оценки и/или усилить проводимое лечение |
| Оценка 3 балла для любого отдельного параметра | Ежечасно | Медсестра уведомляет врача, который оценит ситуацию и решит, есть ли необходимость в усилении терапии |
| Оценка 5 баллов и более Порог срочной реакции |
Ежечасно | Медсестра немедленно уведомляет врача, который ведет пациента. Медсестра запрашивает срочную оценку состояния пациента врачом, компетентным в оказании экстренной помощи |
| Оценка 7 баллов и более Порог экстренной реакции |
Постоянный мониторинг жизненно важных функций | Медсестра немедленно уведомляет врача, который ведет пациента. Экстренная оценка командой, компетентной в оказании экстренной помощи, включая расширенные навыки обеспечения проходимости дыхательных путей. Принятие решения о переводе в палату интенсивной терапии или ОРИТ. Интенсивная терапия в условиях постоянного мониторинга |
Таблица П8. Чек-листы «Процедура интубации пациентов, потенциально зараженных НКИ COVID-19 или MERS»
Table П8. Checklists “Intubation Procedure for Patients Potentially Infected with COVID-19 or MERS”
| Подготовить пациента | Подготовить оборудование | Подготовить команду | Подготовьтесь к трудностям |
|---|---|---|---|
|
|
|
|
|
|
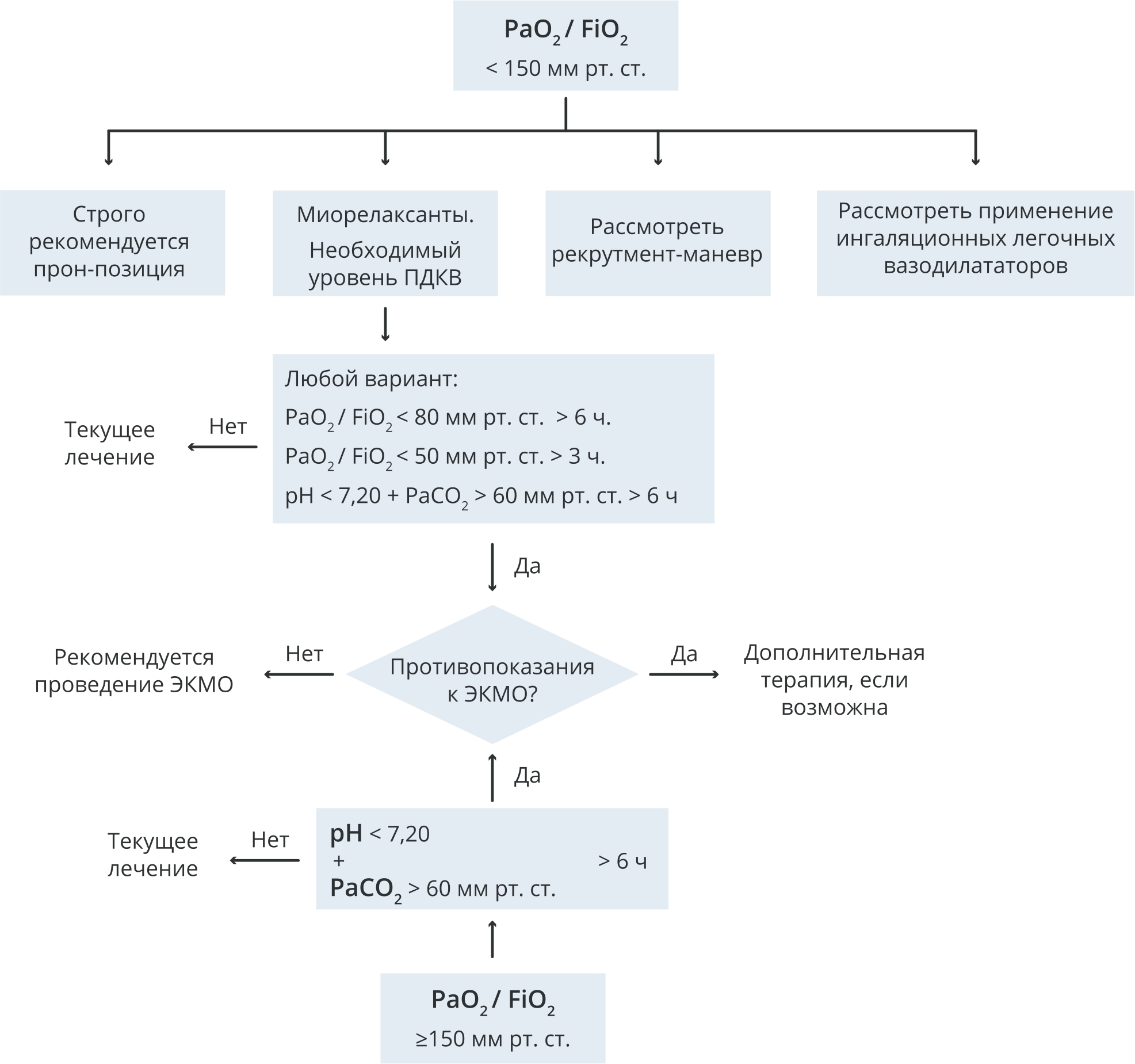
Рис. П9. Пошаговый подход в выборе респираторной терапии НКИ COVID-19
Fig. П9. Stepwise approach in selecting respiratory therapy for COVID-19

Рис. П10. Показания к проведению ЭКМО
Fig. П10. Indications for ECMO
Оценка факторов риска ВТЭО может быть выполнена с применением шкалы PADUA (табл. 10, 11), шкалы IMPROVE (табл. 12) или модели индивидуальной оценки риска развития ВТЭО по Caprini (табл. 13).
Таблица П11.1. Шкала PADUA для расчета риска тромбоэмболических осложнений у госпитализированных взрослых пациентов
Table П11.1. PADUA score for calculating the risk of thromboembolic complications in hospitalized adults
| Состояние | Баллы |
|---|---|
| Онкологическое заболевание (активное или леченное химиотерапией/лучевой терапией в предыдущие 6 мес.) | 3 |
| Тромботические осложнения в анамнезе (кроме тромбоза поверхностных вен) | 3 |
| Предсуществующее гиперкоагуляционное состояние | 3 |
| Травмы или операции в пределах 1 мес. | 2 |
| Возраст ≥ 70 лет | 1 |
| Дыхательная или сердечная недостаточность | 1 |
| Инсульт или острый инфаркт | 1 |
| Острое инфекционное или ревматологическое заболевание | 1 |
| Ожирение, ИМТ ≥ 30 кг/м2 | 1 |
| Гормональная заместительная терапия | 1 |
Таблица П11.2. Интерпретация оценки по шкале PADUA
Table П11.2. Interpretation of the PADUA score
| Баллы | Риск симптоматического венозного тромбоэмболического осложнения |
|---|---|
| 0–3 балла | Низкий (0,3 %) |
| 4–20 баллов | Высокий (11 %) |
Таблица П11.3. Шкала IMPROVE (International Medical Prevention Registry on Venous Thromboembolism/Международный реестр медицинской профилактики венозной тромбоэмболии) для оценки риска ТГВ/ТЭЛАунехирургическихбольных
Table П11.3. The IMPROVE (International Medical Prevention Registry on Venous Thromboembolism) scale to assess the risk of DVT/PE in non-surgical patients
| Показатель | Баллы |
|---|---|
| Венозные тромбоэмболические осложнения в анамнезе | 3 |
| Известная тромбофилия (дефицит протеина С или S, фактор V Лейден, волчаночный антикоагулянт) | 2 |
| Парез или паралич нижних конечностей | 2 |
| Злокачественное новообразование (кроме не меланомы кожи) в любое время последние 5 лет | 2 |
| Пребывание в отделении (блоке) интенсивной терапии | 1 |
| Полная иммобилизация > 7 дней (нахождение в кровати или на стуле с выходом в туалет или без него) | 1 |
| Возраст > 60 лет | 2 |
Таблица П11.4. Модель индивидуальной оценки риска развития ВТЭО по Caprini
Table П11.4. Model of individual assessment of the risk of developing VTEC according to Caprini
| 1 балл |
|---|
|
| 2 балла |
|
| 3 балла |
|
| 5 баллов |
|
| Стратификация риска: низкий — 0–1 балл; умеренный — 2 балла; высокий — 3–4 балла; крайне высокий риск: ≥ 5 баллов. |
Рис. П12.1. Схема размещения вирусного фильтра в дыхательном контуре: А — двухтрубный контур, вариант с размещением вирусного фильтра непо средственно около пациента; Б — двухтрубный контур, вариант с размещением вирусного фильтра только в контуре выдоха; В — двухтрубный контур, вариант с размещением вирусного фильтра только в контуре вдоха и контуре выдоха; Г — однотрубный контур; Д — мешок Амбу
Fig. П12.1. Scheme of placement of the virus filter in the respiratory circuit: A — two-pipe circuit, a variant with the placement of the virus filter directly next to the patient; Б — two-pipe circuit, a variant with the placement of a viral filter only in the exhalation circuit; B — two-pipe circuit, a variant with the placement of a viral filter only in the inhalation and exhalation circuits; Г — single-pipe circuit; Д — Ambu bag

Рис. П12.2. Дополнительный фильтр (желтый) на уровне клапана выдоха рекомендован в связи с риском заражения блока пациента во время ежедневного отсоединения и замены фильтра в области Y-коннектора
Fig. П12.2. An additional filter (yellow) at the level of the exhalation valve is recommended due to the risk of contamination of the patient element during daily disconnection and replacement of the filter in the area of the Y-connector
Рис. П13. Алгоритм анестезиологического обеспечения у беременных и рожениц с НКИ COVID-19 при операции кесарева сечения
Fig. П13. Algorithm of anesthesia management in pregnant women and women in labor with COVID-19 during caesarean section
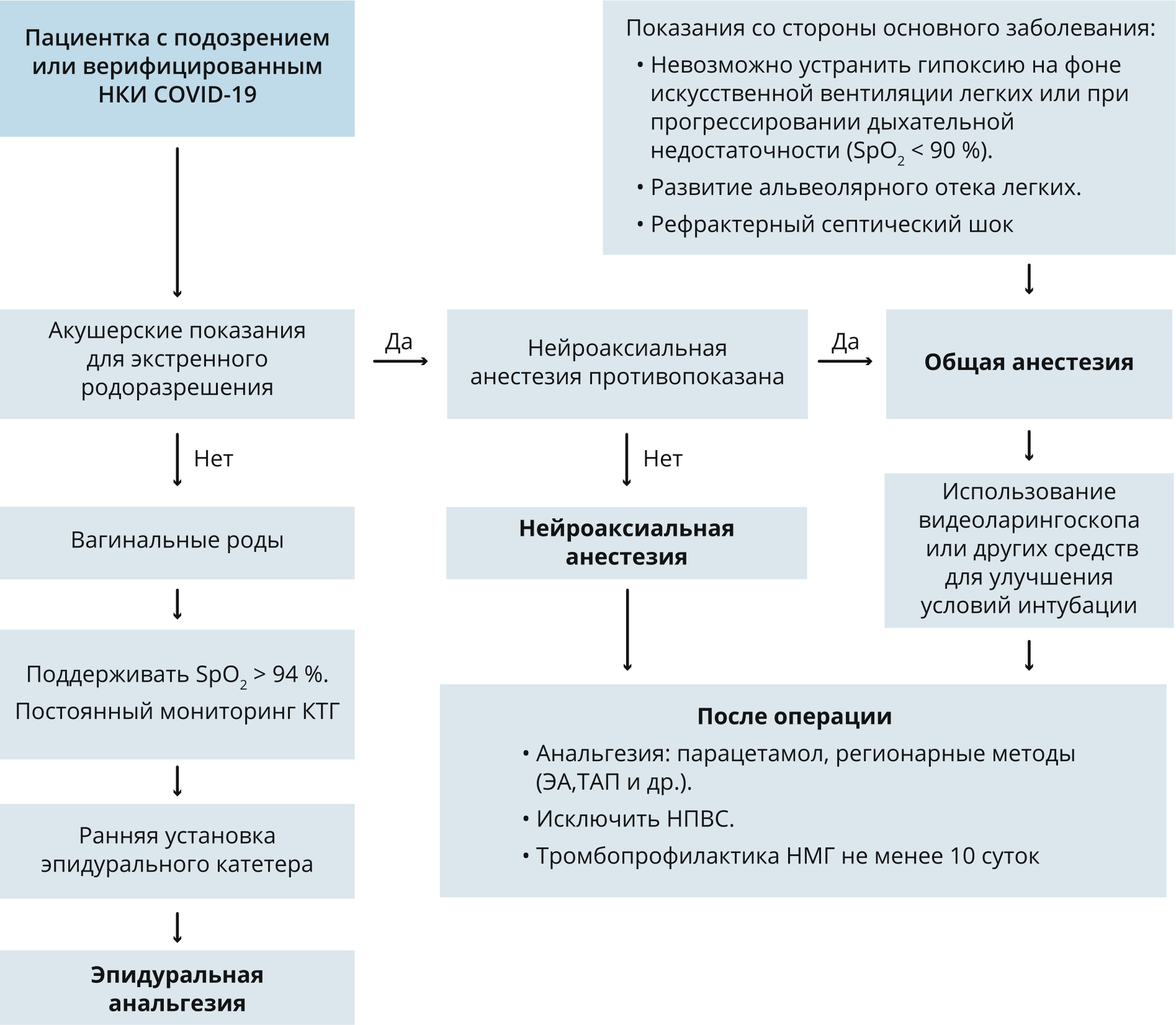
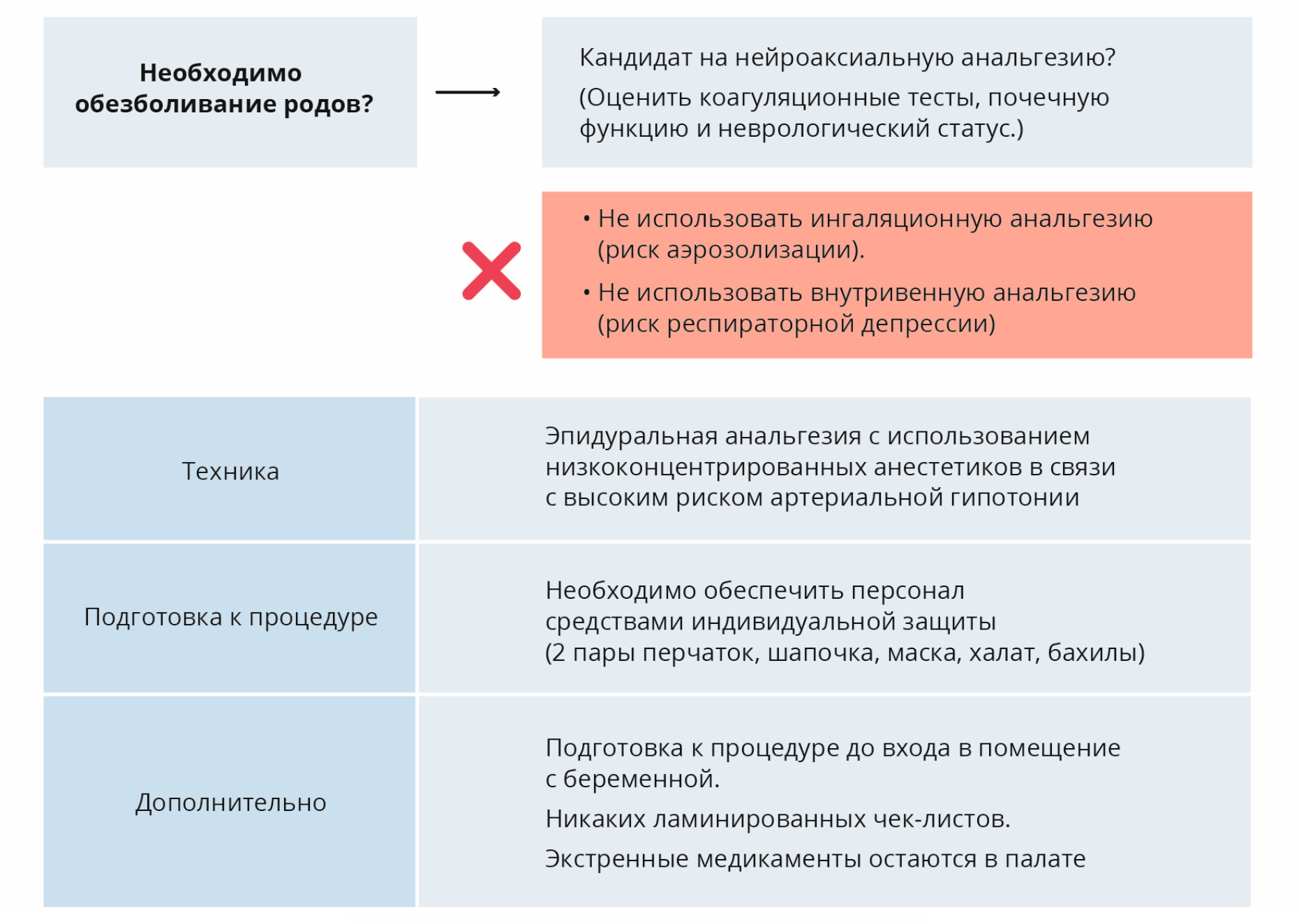
Рис. П14. Схема принятия решения об обезболивании родов
Fig. П14. Decision flow for labor pain management
Взаимодействие лекарственных препаратов различных групп с противовирусными препаратами, применяющимися при лечении НКИ COVID-19, может как не сопровождаться клинически значимыми взаимодействиями, так и иметь настолько значимые эффекты, что такую комбинацию препаратов назначать не следует. Степень взаимодействия препаратов в виде цветовой кодировки приведена в табл. 14. Возможные взаимодействия препаратов различных групп в настоящий момент известны для следующих препаратов, применяющихся при лечении НКИ COVID-19: АЗМ — Азитромицин; АНР — Анакинра; АСП — Аспирин; БАР — Барицитиниб; БАМ — Бамланивимаб/этезевимаб; БУД — Будесонид; ВАК — вакцины; ГКЗ — Гидрокортизон; ДАЛ — Далтепарин; ДМЗ — Дексаметазон; ИВМ — Ивермектин; ИФ-β — Интерферон-бета; КАЗ — Казиривимаб/имдевимаб; КАН — Канакинумаб; КОЛ — Колхицин; МЕТ — Метилпреднизолон; НТЗ — Нитазоксанид; РБВ — Рибавирин; РДВ — Ремдесивир; РУЛ — Руксолитиниб; САР — Сарилумаб; ТЦЗ — Тоцилизумаб; ФАВИ — Фавипиравир; ЭНО — Эноксапарин.
Адаптировано на основе ресурса http://www.covid19-druginteractions.org/
>
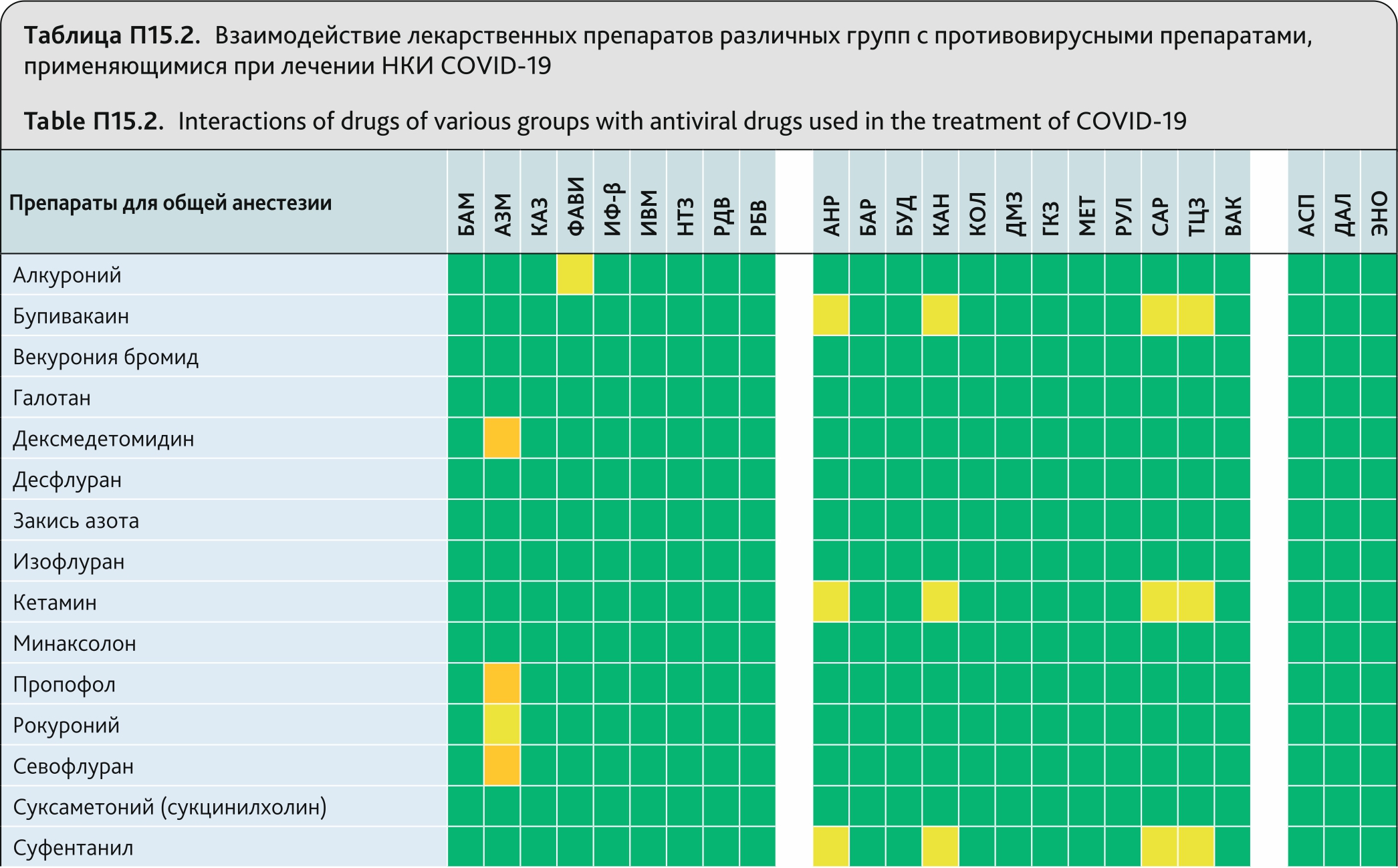













Таблица П16. Шкала HScore для диагностики вторичного гемофагоцитарного синдрома на основе клинических показателей
Table П16. HScore for the diagnosis of secondary hemophagocytic syndrome based on clinical indicators
| Показатель | Баллы |
|---|---|
| Температура, °С | |
| < 38,4 | 0 |
| 38,4–39,4 | 33 |
| > 39,4 | 49 |
| Органомегалия | |
| Отсутствует | 0 |
| Гепатомегалия или спленомегалия | 23 |
| Гепатомегалия и спленомегалия | 38 |
| Число угнетенных ростков кроветворения* | |
| Один | 0 |
| Два | 24 |
| Три | 34 |
| Триглицериды, ммоль/л | |
| < 1,5 | 0 |
| 1,5–4 | 44 |
| > 4 | 64 |
| Фибриноген, г/л | |
| > 2,5 | 0 |
| ≤ 2,5 | 30 |
| Ферритин, нг/мл | |
| < 2000 | 0 |
| 2000–6000 | 35 |
| > 6000 | 50 |
| АсАТ сыворотки, МЕ/л | |
| > 30 | 0 |
| ≤ 30 | 19 |
| Гемофагоцитоз в аспирате костного мозга | |
| Нет | 0 |
| Есть | 35 |
| Необъяснимая иммуносупрессия** | |
| Нет | 0 |
| Есть | 18 |
| * Эритроцитарный росток — концентрация гемоглобина крови 92 г/л или меньше, лейкоцитарный росток — число лейкоцитов в периферической крови 5 × 109/л и меньше, тромбоцитарный росток — число тромбоцитов 110 × 109/л и меньше. ** Отсутствует инфекция ВИЧ или длительный прием цитостатиков (глюкокортикостероиды, циклоспорин, азатиоприн и др.). Интерпретация. Сумма баллов больше 169 с 93%-й чувствительностью и 86%-й специфичностью подтверждает диагноз гемофагоцитарного синдрома. |
|
Порядок действий при перевозке пациента в транспортировочном изолирующем боксе:
В боксе инфекционного стационара пациента из ТИБ передают медицинским работникам стационара.
Таблица П18.1. Принцип расчета потребности в изделиях медицинского назначения на 1 пациента
Table П18.1. The principle of calculating the need for medical products per 1 patient
| № | Изделие медицинского назначения | Суточная потребность | Коэффициент применения | Итого (значения округляются до целых величин) |
|---|---|---|---|---|
| Средства индивидуальной защиты персонала | ||||
| 1 | Перчатки медицинские стерильные (пар) | 6 | 1,0 | 6 |
| 2 | Перчатки медицинские нестерильные (пар) | 50 | 1,0 | 50 |
| 3 | Маски медицинские | 48 на 6 коек | 1,0 | 48 на 6 коек |
| 4 | Халаты хирургические одноразовые | 18 на 6 коек | 1,0 | 18 на 6 коек |
| 5 | Очки защитные медицинские | 8 на 6 коек | 1,0 | 8 на 6 коек |
| 6 | Респиратор типа NIOSH — sertified № 95, респиратор EU FFP2 | 12 на 6 коек | 1,0 | 12 на 6 коек |
| 7 | Бахилы одноразовые | 12 пар на 6 коек | 1,0 | 12 пар на 6 коек |
| 8 | Фартуки полиэтиленовые (непромокаемые) | 30 | 1,0 | 30 |
| Изделия обеспечения искусственной и вспомогательной вентиляции легких | ||||
| 1 | Трубка интубационная (ø 6,0; 6,5; 7,0; 7,5; 8,0; 8,5; 9,0) | 1 | 1,0 | 1 |
| 2 | Канюля трахеостомическая (ø 6,0; 6,5; 7,0; 7,5; 8,0; 8,5; 9,0) | 1 | 0,7 | 1 |
| 3 | Канюля трахеостомическая с манжетой большого объема и низкого давления (ø 6,0; 6,5; 7,0; 7,5; 8,0; 8,5; 9,0) | 1 | 0,4 | 1 |
| 4 | Контур дыхательный для аппарата ИВЛ (однократного применения) | 1 на 3 суток | 1,0 | 1 |
| 5 | Контур для высокопоточной вспомогательной вентиляции легких (High Flow) | 1 | 0,4 | 1 |
| 6 | Фильтр бактериально-вирусный для дыхательного контура аппарата ИВЛ | 4 | 1,0 | 4 |
| 7 | Катетеры для закрытой санации трахеобронхиального дерева | 1 | 1,0 | 1 |
| 8 | Коннекторы для соединения дыхательного контура с интубационной трубкой, одноразового применения | 1 | 1,0 | 1 |
| 9 | Маска для НИВЛ (размеры S, M, L) | 1 | 0,4 | 1 |
| 10 | Маска ларингеальная | 1 | 0,1 | 1 |
| 11 | Проводники для интубации трахеи | 1 | 0,2 | 1 |
| 12 | Носовые канюли для инсуффляции кислорода | 1 | 0,7 | 1 |
| 13 | Маски лицевые для подачи кислорода с магистралями | 1 | 0,6 | 1 |
| Изделия обеспечения инфузионной терапии | ||||
| 1 | Системы для капельной инфузии | 2 | 1,0 | 2 |
| 2 | Системы для переливания компонентов крови | 1 | 0,1 | 1 |
| 3 | Катетеры венозные периферические (G14, 16, 18, 22) | 2 | 1,0 | 2 |
| 4 | Наборы для катетеризации центральных вен | 1 | 0,9 | 1 |
| 5 | Катетеры для катетеризации периферических артерий | 1 | 0,2 | 1 |
| 6 | Набор датчиков для инвазивного измерения артериального давления | 1 | 0,2 | 1 |
| 7 | Наклейки стерильные с прозрачным окном для в/в катетеров | 1 | 1,0 | 1 |
| 8 | Кран трехходовой инфузионный (устройство для регулирования направления инфузионных потоков) | 1 | 1,0 | 1 |
| 9 | Шприц 50 мл | 1 | 0,4 | 1 |
| 10 | Шприц 20 мл | 12 | 1,0 | 12 |
| 11 | Шприц 10 мл | 12 | 1,0 | 12 |
| 12 | Шприц 5 мл | 4 | 1,0 | 4 |
| 13 | Шприц 2 мл | 8 | 1,0 | 8 |
| 14 | Шприц инсулиновый | 1 | 1,0 | 1 |
| 15 | Удлиннитель перфузионный (150–200 см) | 2 | 1,0 | 2 |
| 16 | Фильтр типа «Мини-спайк» | 1 | 1,0 | 1 |
| Иные изделия медицинского назначения | ||||
| 1 | Катетер мочевой Нелатона | 1 | 0,3 | 1 |
| 2 | Катетер мочевой Фоли | 1 | 0,8 | 1 |
| 3 | Закрытая система для сбора мочи | 1 | 1,0 | 1 |
| 4 | Зонд желудочный (пвх) | 1 | 0,8 | 1 |
| 5 | Зонд желудочный длительного стояния для зондового энтерального питания | 1 | 0,3 | 1 |
| 6 | Пакеты для зондового энтерального питания | 1 | 1,0 | 1 |
| 7 | Системы для зондового энтерального питания (адаптированные для перистальтического насоса) | 1 | 1,0 | 1 |
| 8 | Шприц Жане | 1 | 0,8 | 1 |
| 9 | Электроды на пенной основе | 8 | 1,0 | 8 |
| Лабораторная диагностика | ||||
| 1 | Пробирки для биохимического анализа крови с активатором свертывания (10 мл) | 1 | 1,0 | 1 |
| 2 | Пробирки для клинического анализа крови с Na EDTA (4 мл) | 2 | 1,0 | 2 |
| 3 | Пробирки для коагулологических исследований с цитратом натрия (4,5 мл) | 2 | 1,0 | 2 |
| 4 | Пробирки с лития гепаринатом (4,0 мл) | 1 | 1,0 | 1 |
Таблица П18.2. Потребность в изделиях медицинского назначения для работы отделения (палаты) реанимации и интенсивной терапии на 6 коек (расчет на 6 ИВЛ/койко-дней)
Table П18.2. The need for medical products for the functioning of the department (ward) of resuscitation and intensive care for 6 beds (calculation for 6 ventilators / bed-days)
| № | Изделие медицинского назначения | Суточная потребность на 6 коек |
|---|---|---|
| Средства индивидуальной защиты персонала | ||
| 1 | Перчатки медицинские стерильные (пар) | 36 |
| 2 | Перчатки медицинские нестерильные (пар) | 300 |
| 3 | Маски медицинские | 48 |
| 4 | Халаты хирургические одноразовые | 18 |
| 5 | Очки защитные медицинские | 8 |
| 6 | Респиратор типа NIOSH — sertified № 95, респиратор EU FFP2 | 12 |
| 7 | Бахилы одноразовые | 12 |
| 8 | Фартуки полиэтиленовые (непромокаемые) | 180 |
| Изделия обеспечения искусственной и вспомогательной вентиляции легких | ||
| 1 | Трубка интубационная (ø 6,0; 6,5; 7,0; 7,5; 8,0; 8,5; 9,0) | 6 |
| 2 | Канюля трахеостомическая (ø 6,0; 6,5; 7,0; 7,5; 8,0; 8,5; 9,0) | 4 |
| 3 | Канюля трахеостомическая с манжетой большого объема и низкого давления (ø 6,0; 6,5; 7,0; 7,5; 8,0; 8,5; 9,0) | 2 |
| 4 | Контур дыхательный для аппарата ИВЛ (однократного применения) | 2 |
| 5 | Контур для высокопоточной вспомогательной вентиляции легких (High Flow) | 3 |
| 6 | Фильтр бактериально-вирусный для дыхательного контура аппарата ИВЛ | 24 |
| 7 | Катетеры для закрытой санации трахеобронхиального дерева | 6 |
| 8 | Коннекторы для соединения дыхательного контура с интубационной трубкой, одноразового применения | 6 |
| 9 | Маска для НИВЛ (размеры S, M, L) | 3 |
| 10 | Маска ларингеальная | 1 |
| 11 | Проводники для интубации трахеи | 1 |
| 12 | Носовые канюли для инсуффляции кислорода | 4 |
| 13 | Маски лицевые для подачи кислорода с магистралями | 4 |
| Изделия обеспечения инфузионной терапии | ||
| 1 | Системы для капельной инфузии | 12 |
| 2 | Системы для переливания компонентов крови | 1 |
| 3 | Катетеры венозные периферические (G14, 16, 18, 22) | 12 |
| 4 | Наборы для катетеризации центральных вен | 5 |
| 5 | Катетеры для катетеризации периферических артерий | 1 |
| 6 | Набор датчиков для инвазивного измерения артериального давления | 1 |
| 7 | Наклейки стерильные с прозрачным окном для в/в катетеров | 6 |
| 8 | Кран трехходовой инфузионный (устройство для регулирования направления инфузионных потоков) | 6 |
| 9 | Шприц 50 мл | 2 |
| 10 | Шприц 20 мл | 72 |
| 11 | Шприц 10 мл | 72 |
| 12 | Шприц 5 мл | 24 |
| 13 | Шприц 2 мл | 48 |
| 14 | Шприц инсулиновый | 6 |
| 15 | Удлиннитель перфузионный (150–200 см) | 12 |
| 16 | Фильтр типа «Мини-спайк» | 6 |
| Иные изделия медицинского назначения | ||
| 1 | Катетер мочевой Нелатона | 2 |
| 2 | Катетер мочевой Фоли | 5 |
| 3 | Закрытая система для сбора мочи | 6 |
| 4 | Зонд желудочный (пвх) | 5 |
| 5 | Зонд желудочный длительного стояния для зондового энтерального питания | 2 |
| 6 | Пакеты для зондового энтерального питания | 6 |
| 7 | Системы для зондового энтерального питания (адаптированные для перистальтического насоса) | 6 |
| 8 | Шприц Жане | 5 |
| 9 | Электроды на пенной основе | 48 |
| Лабораторная диагностика | ||
| 1 | Пробирки для биохимического анализа крови с активатором свертывания (10 мл) | 6 |
| 2 | Пробирки для клинического анализа крови с Na EDTA (4 мл) | 12 |
| 3 | Пробирки для коагулологических исследований с цитратом натрия (4,5 мл) | 12 |
| 4 | Пробирки с лития гепаринатом (4,0 мл) | 6 |
Таблица П18.3. Принцип расчета потребности в лекарственных средствах на 1 пациента
Table П18.3. The principle of calculating the need for medicines per 1 patient
| № | МНН препарата | Форма выпуска | Суточная потребность | Коэффициент применения | Итого (значения округляются до целых величин) |
|---|---|---|---|---|---|
| 1 | Пипекурония бромид | Флаконы по 4 мг | 20 флаконов | 0,5 | 10 флаконов |
| 2 | Пропофол | Ампулы по 20 мл (200 мг) | 30 ампул | 0,6 | 18 ампул |
| 3 | Мидазолам | Ампулы по 1 мл (5 мг) | 25 ампул | 0,5 | 12 ампул |
| 4 | Норадреналин | Ампулы по 4 мл (16 мг) | 6 ампул | 0,3 | 2 ампулы |
| 5 | Омепразол | Флаконы по 40 мг | 2 флакона | 1,0 | 2 флакона |
| 6 | Низкомолекулярные фракционированные гепарины | Шприцы по 0,4 | 4 шприца | 1,0 | 4 шприца |
| 7 | Нефракционированный гепарин | Флаконы по 5 мл (25 000 Ед) | 1 флакон на пациента | — | — |
| 8 | Амиодарон | Ампулы по 3 мл (150 мг) | 8 ампул | 0,4 | 3 ампулы |
| 9 | Верапамил | Ампулы по 2 мл (5 мг) | 2 ампулы | 0,2 | 1 ампула |
| 10 | Панангин | Ампулы по 10 мл | 20 ампул | 0,8 | 16 ампул |
| 11 | Парацетамол для в/в введения | Флаконы по 1000 мг | 4 флакона | 0,8 | 3 флакона |
| 12 | Эсмолол | Флаконы по 10 мл | 20 флаконов | 0,3 | 6 флаконов |
| 13 | Натрия оксибутират | Ампулы по 5 мл (1000 мг) | 30 ампул | 0,7 | 20 ампул |
| 14 | Меропенем | Флаконы по 1000 мг | 6 флаконов | 0,4 | 3 флакона |
| 15 | Ванкомицин | Флаконы по 1000 мг | 2 флакона | 0,2 | 1 флакон |
| 16 | Линезолид | Раствор для инфузии 300 мл (600 мг) | 2 пакета | 0,2 | 1 пакет |
| 17 | Метронидазол | Таблетки по 250 мг | 8 таблеток | 0,2 | 3 таблетки |
| 18 | Ванкомицин для энтерального введения | 1000 мг/сут | 0,2 | 1 флакон | |
| 19 | Полимиксин | Флаконы по 50 мг | 3 флакона/сут | 0,2 | 1 флакон |
| 20 | Ацетилцистеин | Ампулы по 3 мл | 4 ампулы | 1,0 | 4 ампулы |
| 21 | Инсулин короткого действия | Флаконы 100 Ед/мл | 1 флакон на пациента | ||
| 22 | Беродуал для ингаляций | Аэрозольный баллончик | 1 на пациента | ||
| 23 | Хлоргексидин | Флаконы по 100 мл | 3 флакона | 1,0 | 3 флакона |
| 24 | Энтеральная смесь для зондового питания | Пакеты (флаконы) по 500 мл | 3 пакета (флакона) | 0,8 | 3 пакета (флакона) |
| 25 | Дексаметазон | Ампулы по 1 мл, 4 мг/мл | 4 | 0,8 | 4 |
| 26 | Ривароксабан | Таблетки по 20 мг | 1 | 0,1 | 1 |
| 27 | Апиксабан | Таблетки по 2,5 мг | 2 | 0,1 | 1 |
| 28 | Фондапаринукс | Шприцы по 2,5 мг / 0,5 мл | 1 | 0,1 | 1 |
| 29 | Тоцилизумаб | Флаконы по 80 мг / 4 мл | 6 | 0,3 | 2 |
Таблица П18.4. Потребность в лекарственных средствах для работы отделения (палаты) реанимации и интенсивной терапии на 6 коек (расчет на 6 ИВЛ/койко-дней)
Table П18.4. The need for medicines for the functioning of the department (ward) of resuscitation and intensive care for 6 beds (calculation for 6 ventilators / bed-days)
| № | МНН препарата | Форма выпуска | Суточная потребность 1 пациента | Коэффициент применения | Итого на 6 пациентов в сутки |
|---|---|---|---|---|---|
| 1 | Пипекурония бромид | Флаконы по 4 мг | 20 флаконов | 0,5 | 60 флаконов |
| 2 | Пропофол | Ампулы по 20 мл (200 мг) | 30 ампул | 0,6 | 36 ампул |
| 3 | Мидазолам | Ампулы по 1 мл (5 мг) | 25 ампул | 0,5 | 153 ампулы |
| 4 | Норадреналин | Ампулы по 4 мл (16 мг) | 6 ампул | 0,3 | 11 ампул |
| 5 | Омепразол | Флаконы по 40 мг | 2 флакона | 1,0 | 12 флаконов |
| 6 | Низкомолекулярные фракционированные гепарины | Шприцы по 0,4 | 4 шприца | 1,0 | 24 шприца |
| 7 | Нефракционированный гепарин | Флаконы по 5 мл (25 000 Ед) | — | 2 флакона | |
| 8 | Амиодарон | Ампулы по 3 мл (150 мг) | 8 ампул | 0,4 | 19 ампул |
| 9 | Верапамил | Ампулы по 2 мл (5 мг) | 2 ампулы | 0,2 | 2 ампулы |
| 10 | Панангин | Ампулы по 10 мл | 20 ампул | 0,8 | 96 ампул |
| 11 | Парацетамол для в/в введения | Флаконы по 1000 мг | 4 флакона | 0,8 | 19 флаконов |
| 12 | Эсмолол | Флаконы по 10 мл | 20 флаконов | 0,3 | 36 флаконов |
| 13 | Натрия оксибутират | Ампулы по 5 мл (1000 мг) | 30 ампул | 0,7 | 126 ампул |
| 14 | Меропенем | Флаконы по 1000 мг | 6 флаконов | 0,4 | 14 флаконов |
| 15 | Ванкомицин | Флаконы по 1000 мг | 2 флакона | 0,2 | 2 флакона |
| 16 | Линезолид | Раствор для инфузии 300 мл (600 мг) | 2 пакета | 0,2 | 2 пакета |
| 17 | Метронидазол | таблетки по 250 мг | 8 таблеток | 0,2 | 10 таблеток |
| 18 | Ванкомицин для энтерального введения | 1000 мг/сут | 0,2 | 1 флакон | |
| 19 | Полимиксин | Флаконы по 50 мг | 3 флакона/сут | 0,2 | 3 флакона |
| 20 | Ацетилцистеин | Ампулы по 3 мл | 4 ампулы | 1,0 | 24 ампулы |
| 21 | Инсулин короткого действия | Флаконы 100 Ед/мл | 2 флакона | ||
| 22 | Беродуал для ингаляций | Аэрозольный баллончик | 1 на пациента | 6 ингаляторов* | |
| 23 | Хлоргексидин | флаконы по 100 мл | 3 флакона | 1,0 | 18 флаконов |
| 24 | Энтеральная смесь для зондового питания | Пакеты (флаконы) по 500 мл | 3 пакета (флакона) | 1,0 | 18 пакетов (флаконов) |
| 25 | Дексаметазон | Ампулы по 1 мл, 4 мг/мл | 4 | 0,8 | 24 |
| 26 | Ривароксабан | Таблетки по 20 мг | 1 | 0,1 | 6 |
| 27 | Апиксабан | Таблетки по 2,5 мг | 2 | 0,1 | 6 |
| 28 | Фондапаринукс | Шприцы по 2,5 мг / 0,5 мл | 1 | 0,1 | 6 |
| 29 | Тоцилизумаб | Флаконы по 80 мг / 4 мл | 6 | 0,3 | 12 |
*На 6 пациентов на 3 суток пребывания в ОРИТ (с учетом их несменяемости для ингалятора беродуал).
Таблица П19. Чек-лист мероприятий по профилактике развития пролежней и прочих иммобилизационных осложнений
Table П19. Checklist of measures to prevent the development of bedsores and other immobilization complicatios
| Часть тела | Контрольные моменты | Проверено |
|---|---|---|
| Голова и лицо | Контроль ЭТТ/трахеостомы — доступность, нет перегибов | |
| Все соединения между ЭТТ и дыхательным контуром надежны | ||
| Контроль давления в манжетке ЭТТ/трахеотомы | ||
| ЭТТ не давит на губы | ||
| Прокладки для защиты кожи под тесемками, фиксирующими ЭТТ | ||
| Ушные раковины не загнуты | ||
| Глаза защищены салфетками | ||
| Нет прямого давления на глаза | ||
| Ножной конец опущен на 30 градусов — обратное положение Тренделенбурга | ||
| Повороты головы пациента каждые 2 ч для уменьшения давления | ||
| Назогастральный зонд надежно установлен и не смещен | ||
| Назогастральный зонд не сдавливает ноздри | ||
| Шея | Нет переразгибания в шейном и поясничном отделах | |
| Передняя поверхность шеи не сдавлена | ||
| Центральный венозный катетер в порядке | ||
| Грудная клетка | Плевральные дренажи функционируют | |
| Молочные железы поддерживаются, не сдавлены | ||
| Живот | Нет давления на живот | |
| Таз | Подушка поддерживает таз | |
| Член расположен между ног | ||
| Мочевой катетер не сдавлен, находится между бедрами | ||
| Верхние конечности | Расположены по бокам от туловища | |
| Плечи не ротированы | ||
| Нет давления на локти | ||
| Запястья в нейтральном положении | ||
| Кисти лежат свободно | ||
| Изменения направления «Положения пловца» каждые 2–4 ч | ||
| Периферические венозные катетеры не расположены под пациентом | ||
| Нижние конечности | Подушки подложены под голени для предотвращения разгибания |
Шкала Комитета медицинских исследований (Medical Research Council, MRC)
Шкала имеет несколько названий. В России она более известна как неврологическая шкала мышечной силы, или шкала Вейса.
Кто проводит оценку по шкале: физический терапевт (специалист по физической реабилитации), врач по физической и реабилитационной медицине, невролог, травматолог-ортопед.
Шкала с позиции категорий МКФ. Шкала позволяет оценить силу мышц как «функцию» (b730 Функции мышечной силы).
Время на оценку по шкале. Время на заполнение теста — 5 минут. Однако в острейшем периоде инсульта могут потребоваться наблюдение в течение 3 дней и повторная оценка.
Условия проведения оценки по шкале. Если пациент находится без сознания, то объективная оценка по шкале невозможна. Если у больного выраженный когнитивный дефицит или имеются речевые нарушения, необходимо наблюдать за больным (как он двигает конечностями) и на основании этого провести оценку. Также можно использовать альтернативные источники коммуникации.
По данной шкале можно оценить силу любой мышцы. Основу тестирования всех мышц составляют принципы мануального мышечного тестирования. Специалисту следует знать положение тестируемой части тела и какое движение позволяет в наибольшей степени нагрузить тестируемую мышцу. Специалист следит, чтобы мышцы-агонисты были по возможности «выключены» из движения, а тестируемая мышца максимально «включалась» в работу.
Таблица П20. Инструкция для оценки по шкале для специалистов
Table П20. Instructions for assessing on a scale for specialists
| Балл | Мышечная сила |
|---|---|
| 0 | Нет движений |
| 1 | Пальпируется сокращение мышечных волокон, но визуально движения нет |
| 2 | Движения при исключении воздействия силы тяжести |
| 3 | Движения при действии силы тяжести |
| 4 | Движения при внешнем противодействии, но слабее, чем на здоровой стороне |
| 5 | Нормальная мышечная сила |
Источники: Medical Research, 1981; van der Ploeg et al., 1984; Paternostro-Sluga, Grim-Stieger, Posch et al., 2008.
Таблица П21. Модифицированный индекс мобильности Ривермид для ОРИТ (mRMI-ICU)*
Table П21. Rivermead Modified Mobility Index for ICU (mRMI-ICU)
| Уровень | Навык | Описание |
|---|---|---|
| 0 | Неподвижен в постели | Не способен изменить положение в постели. Пассивно мобилизируется персоналом |
| 1 | Активен в пределах постели | Может повернуться со спины на бок без посторонней помощи, циклический кинезиотренинг, выполнять упражнения с ассистенцией. Не может выбраться из постели самостоятельно |
| 2 | Пассивный переход в сидячее положение без удержания равновесия | С помощью подъемника или с ассистенцией может быть переведен в сидячее положение в постели или кресле с опорой под спину. Не может сидеть на краю постели |
| 3 | Активно-пассивный переход в сидячее положение на край постели с поддержкой равновесия | Может из положения лежа самостоятельно или с ассистенцией сесть на край постели и удерживать равновесие в течение 10 секунд |
| 4 | Переход из положения сидя в положение стоя | Может встать и удерживаться в положении стоя с помощью рук, стендера или поворотного стола |
| 5 | Перемещение | Может переместиться с постели на кресло и обратно с посторонней помощью |
| 6 | Марш на месте | Переминаясь на месте, 2 раза приподнять каждую ногу, перенося центр тяжести на противоположную |
| 7 | Ходьба | Может сделать по 2 шага с высокими ходунками или 2-сторонней посторонней помощью |
* По F. M. Collen et al., 1991; D. Wade, 1992; C. Hodgson, 2014; модификация Белкина А.А., 2014.
Таблица П22. Мониторинг, противопоказания или stop-сигналы мобилизации
Table П22. Monitoring, contraindications or stop-signals of mobilization
| № | Раздел мониторинга | Диапазон допустимых значений | Метод регистрации | Противопоказания к началу или stop-сигналы в ходе проведения |
|---|---|---|---|---|
| Обязательные модальности | ||||
| 1 | Волемический статус | Отрицательный PLR-test | Клинический тест | Положительный PLR-тест |
| 2 | Систолическое давление (САД) | > 90; < 180 мм рт. ст. [2] > 90; < 200 [1–3] |
Неинвазивный (инвазивный при показаниях по основному заболеванию) аппаратный мониторинг |
|
| 3 | Диастолическое давление (ДАД) | > 50; < 110 мм рт. ст. |
|
|
| 4 | Среднее артериальное давление (СрАД) | ≥ 60; ≤ 110 мм рт. ст [1] |
|
|
| 5 | Центральная гемодинамика | Отсутствие признаков коронарного синдрома [1] | ЭКГ-мониторинг |
|
| 6 | Сердечный ритм | Синусовый ритм [1] или постоянная форма аритмии |
|
|
| 7 | Частота сердечных сокращений (ЧСС) | > 50; < 130 в мин [1, 10] | Неинвазивный аппаратный или клинический мониторинг |
|
| 8 | Фармакологическая поддержка гемодинамики | Дофамин ≤ 10 мкг/кг/мин Норадреналин ≤ 0,1 мкг/кг/мин |
Повышение в течение 3 мин после начала маневра расхода препаратов для адекватного гемодинамического обеспечения [5, 10] | |
| 9 | Сатурация крови (SpO2) | ≥ 90 % | Пульсоксиметр | Снижение < 90 % в течение 3 мин [5], десатурация на 4 % [1–3], 5 % [4] и более от начального уровня |
| 10 | Уровень сознания или седации | Шкала седации RASS = [–5; 2]. Состояние пациента, не требующее назначения дополнительной седации и (или) нейролепсии («спокойный пациент») |
Клинический мониторинг или BIS (ЭЭГ)-мониторинг |
|
| 11 | Болевой статус | 0 по шкале болевого поведения BPS или 0 по шкале ВАШ | Клинический мониторинг | Появление или усиление боли [5] |
| 12 | Частота дыхания (ЧДД) | > 10; ≤ 40; > 5; < 40 [1, 10] |
Неинвазивный аппаратный или клинический мониторинг |
|
| 13 | Аксиллярная температура | > 36,0; < 38,5 oC | Термометрия | < 36,0 или >38,5 oC [2, 5, 10] |
| 14 | Индекс одышки Борг | < 11–13 > | Клинический мониторинг | Индекс одышки Борг > 13 [10] |
| 15 | Статус вегетативной нервной системы | Отсутствие клинических признаков дисфункции | Клинический контроль | Пароксизм острой дизавтономии: появление потоотделения; тахикардии; гипертермии; повышение мышечного тонуса, побледнение, слабость [6, 10] |
| Дополнительные модальности для пациентов на ИВЛ | ||||
| 1 | Синхронность с ИВЛ | Синхронность | Клиническое наблюдение | Десинхронизация |
| 2 | Содержание кислорода во вдыхаемом воздухе (FiO2) | ≤ 60 % | Газоанализатор аппарата ИВЛ | Повышение потребности в кислороде [1, 2, 10] |
| 3 | Респираторный индекс PaO2/FiO2 | < 300 — острое повреждение легких; < 200 — острый респираторный дистресс-синдром. Норма — 500 (PaO2 : FiO2 = 100 мм рт. ст. / 0,21 = 476) |
Газоанализатор | Любое снижение респираторного индекса |
| 4 | Показатель парциального напряжения углекислого газа в артериальной крови (PaCO2) | < 60 мм рт. ст. | Газоанализатор | Нарастание гиперкапнии |
| 5 | Положительное давление конца выдоха РЕЕР | ≤ 10 см H2O | Монитор аппарата ИВЛ | Повышение уровня РЕЕР [1, 2, 10] |
PLR (passive leg raising) test — тест пассивного поднятия нижних конечностей для оценки волемического статуса: у лежащего на спине в горизонтальном положении пациента исследователь поднимает вытянутые ноги до угла 45 градусов. Регистрируются показатели гемодинамики (сердечный выброс, АД, ЧСС, центральное венозное давление — при наличии катетера в центральной вене) до начала подъема и в верхней точке. Тест положительный, если отмечается повышение сердечного выброса, АД и (или) ЧСС на 10 %, ЦВД — на 2 мм рт. ст. от исходного уровня. Положительный тест является противопоказанием для начала реабилитации.
Таблица П23. Шкала болевого поведения BPS (Behavioral Pain Scale)
Table П23. Behavioral Pain Scale
| 0 | 1 | 2 | Оценка | |
|---|---|---|---|---|
| Лицо | Мышцы лица расслаблены | Мимические мышцы напряжены, хмурый взгляд | Сжатые челюсти, гримаса боли | 0–2 |
| Беспокойство | Пациент расслаблен, движения нормальные | Нечастые беспокойные движения, смена положения тела | Частые беспокойные движения, включая голову, постоянные смены положения тела | 0–2 |
| Мышечный тонус | Нормальный мышечный тонус | Повышенный тонус, сгибание пальцев рук и ног | Мышечная ригидность | 0–2 |
| Речь | Никаких посторонних звуков | Редкие стоны, крики, хныканье и ворчание | Частые или постоянные стоны, крики, хныканье и ворчание | 0–2 |
| Контактность, управляемость | Спокоен, охотно сотрудничает | Возможно успокоить словом, выполняет предписания персонала | Трудно успокоить словом, негативное отношение к персоналу, не выполняет предписания | 0–2 |
| Общая оценка: | 0–10 | |||
Источник: Gélinas C., Puntillo K.A., Levin P., et al. The Behavior Pain Assessment Tool for critically ill adults: A validation study in 28 countries. Pain. 2017; 158: 811–821.
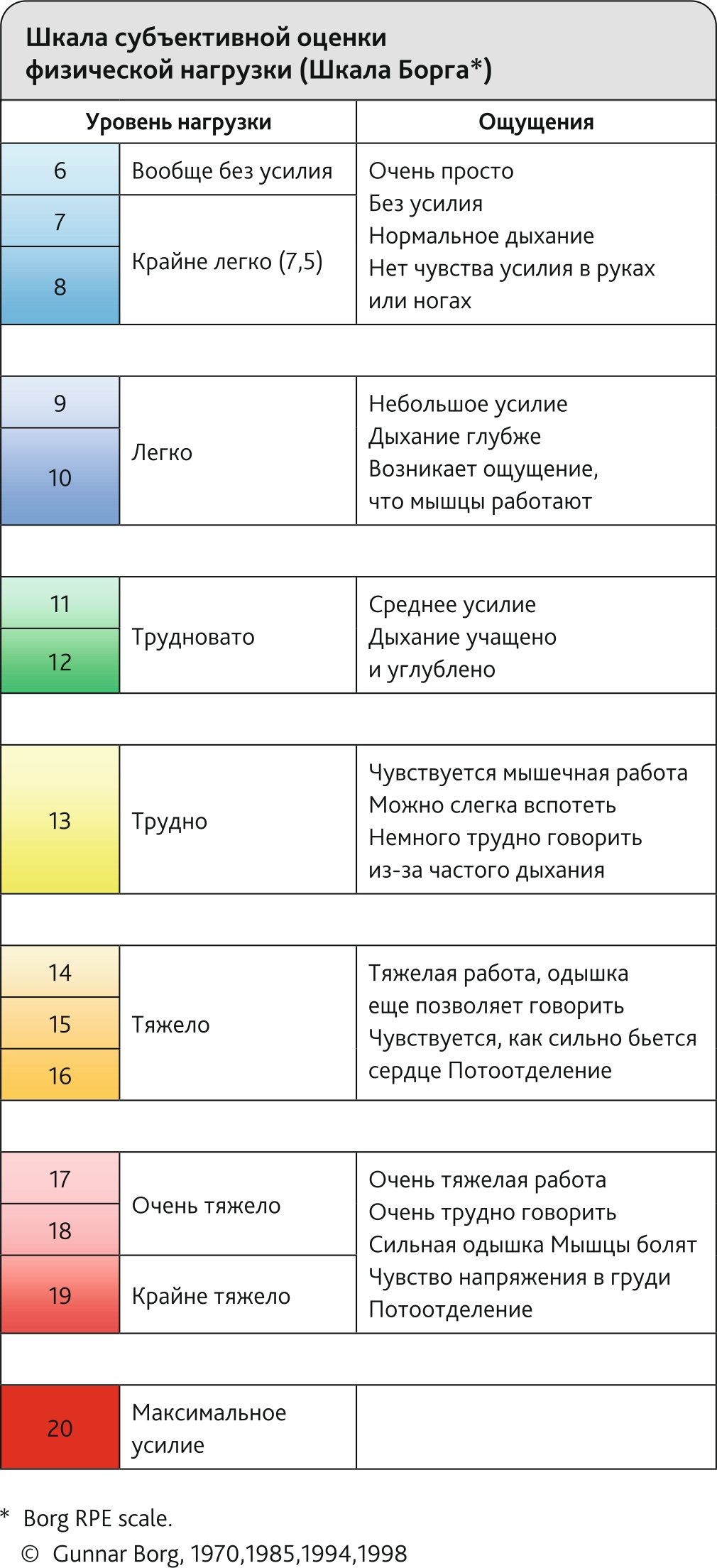
Шкала Борга для оценки пациентом переносимости физических нагрузок
Данный вариант шкалы является модифицированным. Оценка по 10-балльной шкале удобнее старой версии. ЕSPRM использует данную версию.
Кто проводит оценку по шкале: методист по физической реабилитации или врач по физической и реабилитационной медицине.
Время на оценку по шкале: 3–5 мин.
Условия проведения оценки по шкале. Пациент находится в ясном сознании и способен поддерживать вербальный контакт.
Инструкция для специалистов. Врач составляет оценку на основании имеющихся жалоб пациента по результатам выполняемой пробы с нагрузкой. Пациенту необходимо выбрать одно из чисел, отражающее степень одышки, которую он испытывает во время реабилитационного маневра.
Рис. П24.1. Шкала Борга
Fig. П24.1. Borgs scale

Рис. П24.2. Альтернативное изображение шкалы Борга
Fig. П24.2. Alternative representation of the Borg scale
Источники: Borg G. A. Psychophysical bases of perceived exertion. Med Sci Sports Exerc. 1982; 14(5): 377–381.
Таблица П25. Чек-лист профилактики осложнений позиционирования пациента на ИВЛ
Table П25. Checklist for preventing complications of patient positioning during artificial ventilation
| Часть тела | Контрольные моменты | Проверено |
|---|---|---|
| Голова и лицо | Контроль ЭТТ/трахеостомы — доступность, нет перегибов | |
| Все соединения между ЭТТ и дыхательным контуром надежны | ||
| Контроль давления в манжетке ЭТТ/трахеоcтомы | ||
| ЭТТ не давит на губы | ||
| Прокладки для защиты кожи под тесемками, фиксирующими ЭТТ | ||
| Ушные раковины не загнуты | ||
| Глаза защищены салфетками | ||
| Нет прямого давления на глаза | ||
| Ножной конец опущен на 30 градусов — обратное положение Тренделенбурга | ||
| Повороты головы пациента каждые 2 ч для уменьшения давления | ||
| Назогастральный зонд надежно установлен и не смещен | ||
| Назогастральный зонд не сдавливает ноздри | ||
| Шея | Нет переразгибания в шейном и поясничном отделах | |
| Передняя поверхность шеи не сдавлена | ||
| Центральный венозный катетер в порядке | ||
| Грудная клетка | Плевральные дренажи функционируют | |
| Молочные железы поддерживаются, не сдавлены | ||
| Живот | Нет давления на живот | |
| Таз | Подушка поддерживает таз | |
| Член расположен между ног | ||
| Мочевой катетер не сдавлен, находится между бедрами | ||
| Верхние конечности | Расположены по бокам от туловища | |
| Плечи не ротированы | ||
| Нет давления на локти | ||
| Запястья в нейтральном положении | ||
| Кисти лежат свободно | ||
| Изменение направления «Положения пловца» каждые 2–4 ч | ||
| Периферические венозные катетеры не расположены под пациентом | ||
| Нижние конечности | Подушки подложены под голени для предотвращения разгибания |
Таблица П26. Градации шкалы маршрутной реабилитации (ШРМ) для пациентов с НКИ COVID-19
Table П26. Route Rehabilitation Scale (SHRM) gradations for patients with COVID-19
| Градации оценки ШРМ | Описание статуса | Форма перенесенной НКИ | Маршрутизация |
|---|---|---|---|
| 0 | Нет симптомов | Не показана | |
| 1 | Отсутствие значимых нарушений жизнедеятельности, несмотря на имеющиеся симптомы заболевания | Не показана | |
| 2 | Легкое нарушение функций жизнедеятельности.
|
||
| 3 | Нарушение жизнедеятельности, умеренное по своей выраженности.
|
Без пневмонии | Курс медицинской реабилитации с применением телемедицинских технологий, с последующей госпитализацией в дневной стационар в соответствии с листом ожидания и эпидемической ситуацией |
| 4 | Выраженное нарушение проявлений жизнедеятельности.
|
Пневмония среднетяжелой формы с острой дыхательной недостаточностью без ИВЛ | Маршрутизировать на 2-й этап медицинской реабилитации в отделение медицинской реабилитации круглосуточного пребывания с последующим продолжением на 3-м этапе в санаторно-курортном учреждении или в дистанционном (телемедицинском) режиме |
| 5 | Грубое нарушение процессов жизнедеятельности.
|
Пневмония тяжелой формы с острой дыхательной недостаточностью с ИВЛ до 4 суток | |
| 6 | Нарушение жизнедеятельности крайней степени тяжести.
|
Пневмония тяжелой формы с острой дыхательной недостаточностью свыше 96 ч, осложненная ПИТ-синдромом | Маршрутизировать в ОРИТ на 2-й этап в центр реабилитации с последующей индивидуальной маршрутизацией |